I riassunti , gli appunti i testi contenuti nel nostro sito sono messi a disposizione gratuitamente con finalità illustrative didattiche, scientifiche, a carattere sociale, civile e culturale a tutti i possibili interessati secondo il concetto del fair use e con l' obiettivo del rispetto della direttiva europea 2001/29/CE e dell' art. 70 della legge 633/1941 sul diritto d'autore
Le informazioni di medicina e salute contenute nel sito sono di natura generale ed a scopo puramente divulgativo e per questo motivo non possono sostituire in alcun caso il consiglio di un medico (ovvero un soggetto abilitato legalmente alla professione).
Il "PRIMO SOCCORSO" è l'aiuto che chiunque può prestare ad una o più persone, vittime di un incidente o di un malore nell'attesa che intervenga un soccorso sanitario qualificato.
Differisce quindi dal "Pronto Soccorso" che è effettuato da personale specializzato (volontari soccorritori, infermieri e medici) con l'ausilio di attrezzature adeguate e terapie farmacologiche, direttamente sul luogo dell'evento, durante il trasporto della vittima sul mezzo di soccorso ed infine nell'ambito di un Presidio Ospedaliero. Questo servizio definito come Sistema di Emergenza- Urgenza, corrisponde ad un numero sanitario unico (118) istituito su tutto il territorio nazionale per le chiamate relative alle emergenze ed al soccorso.
Il primo soccorritore rappresenta un "ponte" fra l'avvenuto infortunio o malore e il soccorso qualificato.
Egli deve:
URGENZA: la vita della persona è in pericolo, le sue funzioni vitali (stato di coscienza, respiro, battito cardiaco) sono compromesse. Bisogna intervenire immediatamente.
GRAVITÀ: la gravità non comporta necessariamente urgenza. Esistono situazioni molto gravi, come ad esempio la sospetta frattura di colonna vertebrale, che possono però attendere: potrebbero aggravarsi irrimediabilmente con un soccorso precipitoso e scoordinato.
È meglio non muovere la persona ed attendere con calma il soccorso qualificato.
proteggendo se stessi ed altri da pericoli incombenti.
Se ci si trova in un luogo pubblico allontanare la folla e creare uno spazio libero intorno alla vittima.
(controllo primario)(si può verificare la presenza di importanti emorragie arteriose)
Eseguire immediatamente le manovre previste per la rianimazione su una persona in arresto respiratorio o cardio-circolatorio.
Se la situazione non è urgente fare il minimo indispensabile; porre la persona nella posizione di attesa più idonea. Non voler strafare! Meglio non fare che fare male.
ATTENZIONE: Non si deve abbandonare la persona finché non la si è consegnata al soccorso competente.
Segnalare subito il numero telefonico da cui si chiama. Qualificarsi. Prepararsi a rispondere alle domande previste dalla Centrale Operativa
Se l'evento è all'esterno
-in città:
- segnalare il luogo dell'evento: via
(incrocio, piazza), numero civico, punti di riferimento (bar, chiesa, ufficio postale ecc.)
-in strade esterne alla città:
segnalare la strada (provinciale o
autostrada)
punti di riferimento: numerazione Km., i paesi più vicini, la direzione di marcia ecc.
che cosa è successo (incidente stradale, crollo, malore…)
quante persone hanno bisogno di soccorso
condizioni della/e vittime quale aiuto si sta dando agli infortunati
ogni altra informazione richiesta dalla Centrale Operativa
Se l'evento è in casa
segnalare indirizzo preciso: quartiere, numero civico ( es.15 o 15 bis), scala (A,B)
cognome e nome sul citofono
a che piano e se c'è l'ascensore o no
chiarire se si tratta di incidente o malore
se malore, eventuale patologia nota della persona
ogni altra informazione richiesta dalla Centrale Operativa
Vi rammentiamo che è in fase di transizione la modifica del numero da 118 a N.U.E. 112
Valgono le stesse regole che per una sola persona, ma si seguirà una "scala di urgenze" sia per l'ordine delle cure da prestare, sia per l'ordine di sgombero delle vittime
E’ quindi importante classificare i casi in base all’urgenza:
Vanno soccorsi senza indugio sul posto e segnalati fra i primi al 118 i casi di
:
Sono in generale urgenze estreme tutte le lesioni che impediscono o alterano gravemente la respi- razione o la circolazione del sangue.
Sono casi gravissimi e da soccorrere urgentemente anche i politraumatizzati .
La vita dell'organismo è assicurata da 3 funzioni collegate l'una all'altra: la funzione nervosa, la
Il controllo primario sulla vittima prevede il controllo immediato di almeno due funzioni nel seguente ordine :
Per valutare se una persona è COSCIENTE o INCOSCIENTE è bene ricordare che:
In base a queste premesse il soccorritore dovrà compiere valutazioni e azioni in una sequenza ben precisa.
Da tutto quanto sopra si rileva l'importanza della rapidità e correttezza di intervento del soccorritore occasionale che deve essere in grado di valutare la situazione, allertare i soccorsi e sostenere, in caso di necessità, le funzioni vitali della persona fino all'arrivo del soccorso qualificato.
Il "supporto di base delle funzioni vitali" detto B.L.S. (dall'inglese Basic Life Support) è rappresentato dalla sequenza di valutazioni – azioni, che permettono di limitare ulteriori danni in attesa dell’arrivo di un soccorso qualificato.
Il B.L.S. comprende anche la Rianimazione Cardiopolmonare (RCP).
La sopravvivenza dopo un arresto cardiaco in ambiente pre-ospedaliero dipende dai 4 anelli che costituiscono la catena della sopravvivenza.
Ogni anello contribuisce alla "robustezza" della catena.
I primi 3 anelli della catena sono rappresentati dall'intervento del primo soccorritore.
Il 4° e il 5° anello sono di competenza del Soccorso “Avanzato” (ambulanza con volontari o ambulanza con medico a bordo, strumenti e farmaci ecc.)
Il BLS è un "ponte" che permette alla persona di sopravvivere senza danni irreversibili nell'attesa del Soccorso “Avanzato”.
Il primo soccorritore è l'esecutore del B.L.S., colui che praticandolo imposta i primi tre anelli che possono permettere la concatenazione rapida ed efficace degli altri.
Più ciò avviene precocemente e correttamente, più è garantita la sopravvivenza dell'individuo.
L'apparato respiratorio è costituito da vari organi, partendo dall’alto troviamo:
L'aria entra attraverso il naso, passa nel faringe, nella laringe e nella trachea che si trova davanti all'esofago (organo dell'apparato digerente, attraverso cui passano cibi e bevande). L'entrata in laringe è difesa da una struttura cartilaginea mobile, detta epiglottide, che nel momento della deglutizione, per un meccanismo riflesso, si sposta ed impedisce il passaggio nelle vie respiratorie di materiale solido o liquido.
N.B. Nello stato di incoscienza anche l'epiglottide si rilascia e non assolve più al suo compito: la persona incosciente non controlla più la deglutizione e quindi sostanze estranee (vomito, corpi ingeriti) potrebbero passare nella trachea e nei polmoni.
Dalla trachea si dipartono due bronchi principali: uno destro e uno sinistro. All'interno dei polmoni le ramificazioni proseguono a formare una struttura che ricorda nella sua forma i rami di un albero e per questo viene chiamata albero bronchiale o albero respiratorio.
Polmoni
I polmoni sono contenuti nella gabbia toracica, formata da coste e muscoli intercostali, poggiano sul diaframma e sono avvolti da due foglietti sierosi detti pleure, di cui quello interno è strettamente aderente alla superficie polmonare e quello esterno alla gabbia toracica; tra le due pleure si trova il cavo pleurico, cavità virtuale contenente un liquido sieroso che facilita lo scorrimento delle pleure nei movimenti respiratori. Sono costituiti dagli alveoli, microscopici sacchetti a fondo cieco in cui sboccano i bronchioli terminali, ultime suddivisioni dell’albero respiratorio. Le pareti degli alveoli sono circondate da una fitta rete di capillari sanguigni. Il polmone destro è più grosso del polmone sinistro che è invece di dimensioni più piccole per lasciare posto al cuore.
Le cellule di tutti i tessuti del corpo devono ricevere ossigeno, indispensabile per bruciare le sostanze nutritizie portate dal sangue.
Da questa combustione si sprigiona energia per il calore corporeo e per il lavoro (muscolare ed intellettuale) e restano come residui acqua ed un gas di rifiuto, l'anidride carbonica (CO2) che devono essere eliminati. L'acqua verrà eliminata attraverso i reni, la sudorazione e la respirazione; la CO2 verrà espulsa attraverso l'apparato respiratorio.
L’aria esterna è composta per circa il 78 % da azoto N2, per il 21 % da ossigeno O2, per lo 0,96 % da gas rari e per lo 0,04 % da anidride carbonica CO2.
Con l’inspirazione essa entra nelle cavità nasali dove viene riscaldata dai capillari, umidificata dalle
mucose e purificata dalle vibrisse; quindi percorre il faringe, la laringe, la trachea, i bronchi, i bronchioli, per giungere negli alveoli dove passa dagli alveoli ai capillari.
Le pareti degli alveoli e quelle dei capillari che li circondano sono permeabili ai gas che le attraversano per diffusione. L'ossigeno passa così dall'alveolo al sangue e qui si lega alla emoglobina contenuta nei globuli rossi. Il sangue ossigenato si dirige dai polmoni al cuore e da qui, con la necessaria spinta, agli organi. A livello delle cellule avviene lo scambio inverso: il sangue si scarica dell’ossigeno e si carica di anidride carbonica, ritorna poi al cuore e, da qui, ai polmoni, dove riavverrà un nuovo scambio.
A questo punto, mediante l’espirazione, l’anidride carbonica viene eliminata all’esterno, in un miscuglio di aria, composta per circa il 78 % da N2, per il 16 % da O2, per il 4 % da CO2.
Gli atti respiratori sono determinati dall’espansione e dalla contrazione della gabbia toracica e del diaframma, pilotati da impulsi nervosi involontari, che provengono dai “centri del respiro”, situati tra la base del cervello e l’inizio del midollo spinale, nel cosiddetto bulbo rachidiano.
Lesioni o danni al bulbo rachidiano portano all'arresto della respirazione e come conseguenza alla perdita di coscenza e all'arresto cardiaco. I danni al bulbo possono essere di origine traumatica, oppure tossica (farmaci, alcol, droghe), o ancora patologica (accidenti cerebro-vascolari) o di altra natura (es. folgorazione).
L'atto respiratorio è diviso in tre fasi:
Tra un respiro e l’altro rimane nei polmoni una piccola quantità di aria, in modo che il sangue che circola disponga sempre di un po’ di ossigeno.
Normalmente gli atti respiratori, a riposo, sono 12-16 al minuto (30-60 nel lattante). Garantiscono la continua ossigenazione del sangue e quindi il rifornimento di O2 a tutti i tessuti.
Il sangue viene veicolato dai polmoni ai tessuti e dai tessuti ai polmoni tramite l'apparato cardio- circolatorio : insieme di vasi di diverso calibro, che fa capo alla "pompa" cuore.
N.B. Esiste il "triangolo della vita" formato da encefalo - polmoni - cuore: questi organi sono strettamente collegati fra loro e la loro integrità è indispensabile alla vita. Lesioni in uno di questi sistemi si ripercuotono immediatamente sul funzionamento degli altri.
In caso di arresto respiratorio, qualsiasi ne sia la causa, i tessuti non ricevono più ossigeno: anche il tessuto cardiaco entrerà in sofferenza. L'arresto cardiaco in questo caso è conseguente all'arresto respiratorio; intanto sopravverrà la perdita di coscienza per mancata ossigenazione cerebrale. Quando una persona va in "apnea", cioè il suo respiro si arresta, in genere il cuore continua a pompare sangue per alcuni minuti (7-8) ma pompa sangue non sufficientemente ossigenato.
CAUSE DI ARRESTO RESPIRATORIO
L’arresto respiratorio può insorgere per le successive 3 casistiche
ATTENZIONE: il soccorritore può raggiungere e soccorrere la vittima in acqua solo se è in sicurezza e sa cosa deve fare.
NON bisogna perdere tempo nel tentativo di estrarre l'acqua dalle vie aeree; non sempre è presente ed è comunque difficilissimo farla uscire.
Attenzione! Un tuffo in acqua bassa può avere conseguenze traumatiche gravissime! Considerare la persona un grave traumatizzato ed agire di conseguenza.
ATTENZIONE: il soccorritore deve sempre ricordarsi di agire in sicurezza e di non mettere a repentaglio la propria incolumità (autoprotezione).
Gli effetti della corrente sono vari. Una semplice "scossa" lascia la persona cosciente.
Ma la corrente può portare la persona in stato di incoscienza. Si può avere arresto del respiro (per inibizione dei centri respiratori e paralisi dei muscoli respiratori). Si può avere arresto cardiaco immediato. Comportarsi così:
consentite, possono provocare depressione dei centri respiratori del bulbo fino all'arresto respiratorio e cardiocircolatorio. Il soccorritore deve comportarsi come segue:
N.B. Il soccorritore non provochi mai il vomito nell’infortunato.
Questa situazione si riscontra spesso ad altitudini elevate per diminuzione della pressione parziale di tutti i gas e quindi anche dell'ossigeno a disposizione dell'individuo che si trova a queste quote. In condizioni normali c'è una risposta naturale dell'organismo che compensa con "iperventilazione fisiologica" (aumento della frequenza e della profondità degli atti respiratori)
Questa situazione può verificarsi se una persona rimane a lungo rinchiusa in un ambiente piccolo e non areato (attenzione a cassapanche, bauli, vecchi frigoriferi dove i bambini possono chiudersi per gioco ed anche a sacchetti di plastica che possono infilarsi in testa). In questo caso la CO2 che si forma nell'ambiente confinato è di origine endogena (proviene dall'interno dell'organismo stesso). In questa condizione si ha un accumulo di CO2 nel sangue (ipercapnia). L’anidride carbonica può però anche essere prodotta per via esogena come si può verificare nelle cantine dove si trovano tini ripieni di mosto d'uva, oppure in silos contenenti foraggi dove per un processo di "fermentazione alcolica" si sviluppa CO2. Questo gas, essendo più pesante dell'O2 si raccoglie nella parte bassa dell'ambiente, mentre l'O2 viene spostato in alto e non è più disponibile.
Il monossido di carbonio (CO) si libera da una non completa combustione di sostanze infiammabili in ambienti poco areati e quindi contenenti poco O2: è prodotto da bracieri, stufe a legna o a carbone con cattivo tiraggio e si trova in grande quantità nel gas di scarico dei motori e quindi anche nelle gallerie con grande traffico di automezzi. Questo gas, se respirato, si combina in maniera stabile con l'emoglobina del sangue, impedendole così di legarsi con l'ossigeno. Si forma un composto chimico detto "carbossiemoglobina" dal colore rosso vivo che dà alla vittima un colorito roseo-rosso del viso. Il CO è un gas senza odore, senza colore e insapore. Le manifestazioni della intossicazione da CO variano in proporzione alla sua concentrazione nell'ambiente. Se il locale è invaso da CO e la persona è stata a lungo in questo ambiente, il CO ha potuto "saturare" un'alta percentuale di emoglobina, bloccandone la funzione respiratoria.
N.B. Se il tasso di emoglobina saturata è alto, per rimuovere il CO non basta la RCP, che andrà comunque tentata nell'attesa del Servizio di Emergenza Sanitaria: i soccorritori qualificati somministreranno alla persona ossigeno ad altissima percentuale in attesa di un trattamento sanitario idoneo (trattamento in camera iperbarica). Attenzione!: agli ambienti chiusi con sistemi di riscaldamento a legna o a carbone, a stufe con cattivo tiraggio, ai garage non ventilati (non far funzionare il motore di un'automobile in un garage chiuso o mal areato), alle soste prolungate nei tunnel (chiudere i finestrini dell'auto).
Sia che provengano da bombole, o erogati dalla Centrale si tratta di miscele di idrocarburi intossicanti, infiammabili e anche esplosivi. Sono però maleodoranti e la fuga di gas può essere avvertita in tempo.
Comportamento in caso di fughe di gas
Si sviluppano gas provenienti dalla decomposizione di sostanze organiche (ammoniaca, solfuro di idrogeno). Se si deve trarre in salvo qualcuno, è meglio rivolgersi al Soccorso tecnico (VVFF 115) e non prendere iniziative personali.
Ogni intossicato da prodotti industriali tossici, anche se non manifesta segni di difficoltà respiratoria, deve essere portato in un Presidio Ospedaliero.
Possono verificarsi complicazioni da ritardo.
L'arresto cardiaco primario può essere dovuto ad un evento traumatico (es. violento colpo sul torace), a cause tossiche, a cause ambientali (es. folgorazione oppure tuffo in acqua gelata) o può essere causato da un evento patologico (attacco cardiaco).
In caso di arresto cardiaco, la perdita di coscienza e l'arresto respiratorio si verificano entro circa 30-45 secondi.
Spesso l'evento è preceduto da un violento dolore toracico, che può "irradiarsi" risalendo lungo la mandibola e scendere lungo il braccio sinistro (spesso accompagnato da nausea, sudorazione, difficoltà respiratoria e debolezza).
A volte il dolore è modesto ed è presente solo "dispnea" (difficoltà respiratoria).
I sintomi possono comparire in qualsiasi luogo e in qualsiasi momento, sia che la persona stia compiendo uno sforzo, sia che si trovi a riposo.
NON si deve aspettare che "passi", ma si deve chiamare immediatamente il 118.
Per questi infortunati la R.C.P. precoce e la defibrillazione precoce effettuata sul posto aumentano notevolmente la possibilità di sopravvivenza; da qui l'importanza che il cittadino sia preparato ad eseguire una rapida e corretta chiamata (118) e a sostenere le funzioni vitali della persona, praticando il BLS in attesa del Soccorso qualificato.
Se il soccorritore è solo, riconosciuta l'incoscienza profonda e non altre cause apparenti, deve supporre un attacco cardiaco e stabilita l'assenza di respiro deve chiamare il 118 prima di dare inizio alla RCP.
È costituito da una pompa, il cuore, e da un insieme di condotti, i vasi sanguigni; il tutto forma un sistema idraulico chiuso contenente il sangue.
Il cuore è un organo cavo, situato al centro del torace: poggia sul diaframma fra i due polmoni, occupa lo spazio detto mediastino, è protetto anteriormente dallo sterno e posteriormente dalla colonna vertebrale.
Ha forma conica, con la punta rivolta in basso, in avanti e a sinistra. Il cuore è diviso in due parti indipendenti (una destra e una sinistra) da un setto impermeabile. Ciascuna parte comprende due cavità: una superiore, l’atrio, ed una inferiore, il ventricolo, comunicanti tra loro.
Il cuore ha la capacità di contrarsi e di dilatarsi ritmicamente e continuamente; questo gli conferisce la caratteristica di pompa premente ed aspirante; con la contrazione (sistole) spinge il sangue nelle arterie, con la dilatazione (diastole) lo risucchia nelle vene.
All’interno del cuore ci sono valvole che si aprono al passaggio del sangue e che si richiudono subito dopo il suo passaggio per impedirne il riflusso all’indietro: il sangue può passare dall’atrio al ventricolo, ma non viceversa. La valvola tricuspide si trova nella parte destra, tra l’atrio e il ventricolo destro, la valvola mitrale nella sinistra, tra l’atrio e il ventricolo sinistro.
Il cuore è avvolto da un sacco detto pericardio che lo protegge dallo sfregamento con gli organi circostanti mentre si contrae. La parete del cuore è costituita per la maggior parte da un tessuto muscolare detto miocardio. Le cavità del cuore (atrii e ventricoli) sono internamente rivestite dall’endocardio, un tessuto liscio che favorisce lo scorrimento del sangue.
Il cuore viene nutrito dalle arterie coronarie che decorrono nello spessore della sua parete. Il battito cardiaco, in una persona adulta a riposo, varia da 60 a 80 battiti per minuto.
Sono condotti di vario calibro divisi in arterie, vene e capillari (arteriosi e venosi).
Arterie: sono vasi che portano il sangue in uscita dal cuore verso la periferia.
Sono dotati di pareti molto robuste ed elastiche; il sangue vi scorre ad ondate, secondo le contrazioni del muscolo cardiaco, che sono riscontrabili in alcuni punti affioranti nel corpo (polsi).
I polsi principali sono quello carotideo (a livello del collo), quello radiale (a livello del polso), quello temporale (a livello delle tempie), quello femorale (a livello della coscia), quello popliteo (a livello del polpaccio).
La pressione arteriosa esprime la forza esercitata dal flusso sanguigno contro le pareti interne dei vasi sanguigni, la pressione è elevata nelle arterie, mentre si riduce nelle vene e nei capillari.
Si definisce pressione massima quella registrata durante la sistole (pressione sistolica) e pressione minima quella durante la diastole (pressione diastolica).
Tastando i polsi con le dita si può sentire il passaggio del sangue e si possono contare i battiti cardiaci valutando una serie di parametri:
Vene: sono vasi che portano il sangue di ritorno dalla periferia al cuore.
Hanno una parete meno robusta e sono meno elastiche rispetto alle arterie; il sangue vi scorre con un flusso continuo e non ad ondate come nelle arterie.
Capillari: vasi microscopici dotati di pareti sottili che permettono gli scambi nutritizi e gassosi nei tessuti e gli scambi gassosi fra gli alveoli polmonari e il sangue.
Il sangue è un tessuto liquido costituito da una parte corpuscolare che comprende i globuli rossi, i globuli bianchi e le piastrine, e da una parte liquida chiamata plasma.
Il suo volume in un individuo adulto varia da 5 a 7 litri; il 55% è costituito dalla parte liquida ed il 45% dalla parte corpuscolare.
Plasma: è composto per il 91% da acqua in cui sono sciolte sostanze nutritive, sali minerali, vitamine e ormoni che il sangue trasporta ai tessuti, e sostanze di rifiuto che il sangue riceve dalle cellule e porta ai reni per consentirne l’eliminazione attraverso le urine. Contiene anche una proteina chiamata fibrinogeno, essenziale per la coagulazione del sangue: quando il sangue viene a contatto con l’aria (ad esempio in caso di una ferita) il fibrinogeno si trasforma in fibrina che forma un reticolo nel quale restano imprigionati i globuli rossi; si forma così il coagulo. Il plasma che non contiene fibrina viene chiamato siero.
Globuli rossi (chiamati anche emazie o eritrociti): sono cellule di forma discoidale che hanno il compito di trasportare ossigeno; riescono a svolgere questa importante funzione grazie ad una proteina, chiamata emoglobina, che si lega all’ossigeno; sono da 4 a 5 milioni/mm3 di sangue (in ogni goccia di sangue!), vengono prodotti dal midollo osseo rosso che si trova in alcune ossa del corpo (sterno, ossa dell’anca, femore,…) e hanno una vita di circa 120 giorni; vengono distrutti principalmente nella milza.
Globuli bianchi (chiamati anche leucociti): sono cellule più grandi dei globuli rossi, hanno funzioni di difesa, proteggono l’organismo distruggendo i germi patogeni e producendo antitossine che neutralizzano le tossine dei germi; sono da 6 a 8 mila/mm3 di sangue, vengono prodotti dal midollo osseo rosso.
Piastrine: sono frammenti cellulari di forma allungata, intervengono nella riparazione delle lesioni dei vasi; sono da 200 a 300 mila/mm3 di sangue.
Grande Circolazione: CUORE-TESSUTI-CUORE (circolazione sistemica)
Le arterie portano sangue ossigenato dal cuore verso tutte le cellule del corpo.
Piccola Circolazione: CUORE-POLMONI-CUORE (circolazione polmonare)
L'arteria polmonare porta sangue ricco di anidride carbonica dal cuore ai polmoni e le vene polmonari riportano all'atrio sinistro sangue nuovamente ossigenato.
Le arterie coronarie che irrorano il muscolo cardiaco possono ostruirsi parzialmente o totalmente provocando alterata irrorazione del tessuto cardiaco; se le cellule del cuore non ricevono un sufficiente apporto di sangue, non ricevono neanche un sufficiente apporto di ossigeno e sostanze nutritive e diventano sofferenti. Tale condizione si chiama ISCHEMIA.
Caratteristico di entrambe le situazioni è il dolore di tipo costrittivo (come un peso sul petto o una mano che stringe il cuore) che dalla zona dello sterno si irradia verso il collo, la spalla e il braccio sinistro, fino al polso (dolore precordiale).
Per ostruzione completa di un ramo delle arterie coronarie (ostruzione provocata da un trombo o un embolo), si ha una ischemia prolungata in una zona del cuore, con conseguente morte delle cellule (necrosi) di quell’area.
- dolore precordiale di tipo costrittivo che continua nel tempo e non viene alleviato dal riposo o da cambiamenti della posizione del corpo (ATTENZIONE: il dolore spesso si confonde con disturbi di digestione, peso allo stomaco)
È una condizione cronica, conseguente a una parziale ostruzione delle coronarie, che si manifesta con episodi acuti di "dolori di petto". La crisi è un episodio acuto relativamente breve dovuto a ischemia coronarica transitoria: la costrizione di un vaso coronarico è fugace, si risolve in breve e non porta a necrosi del tessuto. Si manifesta in genere dopo uno sforzo e mai in modo improvviso (ad esempio : attività fisica, pasto abbondante, forti emozioni, passaggio da un ambiente caldo a uno freddo).
ATTENZIONE: Il dolore deve risolversi in pochi minuti di riposo. Se si prolunga si tratta di un infarto.
"Edema" significa accumulo di liquidi in eccesso nei tessuti.
Nel caso specifico di edema polmonare gli alveoli polmonari si riempiono di liquido proveniente dal plasma trasudato dai capillari che circondano gli alveoli.
Può essere dovuto a cause dirette quali gas tossici, avvelenamenti ecc., ma può insorgere anche a seguito di insufficienza cardiaca (malattie di cuore, alterazioni delle valvole cardiache, infarto ecc.). Se il cuore non riesce più a "pompare" il sangue in modo adeguato, il sangue ristagna intorno agli alveoli e il liquido plasmatico trasuda all'interno degli alveoli, laddove di norma dovrebbe esserci solo aria. Subentra quindi un quadro di "asfissia", perché il liquido impedisce gli scambi di ossigeno e anidride carbonica.
La persona ha "fame d'aria" il respiro è faticoso, a rantoli; può tossire, può emettere dalla bocca sputo filante, schiumoso, bianco, talvolta rosato, tende alla cianosi, ha gli occhi sbarrati, è agitato, si sente morire, ricerca naturalmente la posizione seduta.
Per EMORRAGIA si intende la fuoriuscita di sangue da uno o più vasi.
Le emorragie possono essere classificate in base al luogo dove fuoriesce il sangue.
Le emorragie possono essere classificate anche in base al tipo di vaso sanguigno che viene lesionato:
ATTENZIONE: Per tutti i tipi di emorragia è essenziale evitare il contatto col sangue (autoprotezione) e proteggersi le mani o con guanti monouso o con un sacchetto di plastica. Bisogna inoltre fare attenzione agli schizzi di sangue che potrebbero finire negli occhi.
EMORRAGIE SEMPLICI (capillari, venose). Sono emorragie non particolarmente gravi che non mettono a rischio la vita della persona e possono essere facilmente interrotte per tamponamento diretto sulla ferita:
ATTENZIONE: una volta ricoperta la ferita con garze o fazzoletti questi non vanno rimossi; se si sporcano di sangue non vanno sostituiti ma devono essere ricoperti con altre garze o fazzoletti. Se si rimuove la copertura sulla ferita si rischia di farla nuovamente sanguinare.
EMORRAGIE GRAVISSIME (arteriose gravi). Sono emorragie importanti che, se interessano arterie di grosso calibro, possono mettere a repentaglio la vita della persona; non è sufficiente comprimere sulla ferita.
Nel caso di emorragie arteriose gravi è importante ricercare e comprimere sui PUNTI DI COMPRESSIONE A DISTANZA:
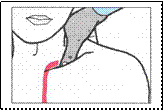 Compressione della succlavia (emorragia della spalla e arto superiore). Si infossa il pollice dall'alto in basso nell’incavo che c’è dietro la clavicola appoggiando le altre dita dietro la schiena e si comprime nella direzione dei piedi. La persona va mantenuta semiseduta.
Compressione della succlavia (emorragia della spalla e arto superiore). Si infossa il pollice dall'alto in basso nell’incavo che c’è dietro la clavicola appoggiando le altre dita dietro la schiena e si comprime nella direzione dei piedi. La persona va mantenuta semiseduta.
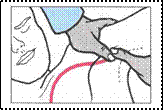 Compressione dell'arteria ascellare (emorragia parte alta del braccio).
Compressione dell'arteria ascellare (emorragia parte alta del braccio).
Si comprime nel cavo ascellare con i pollici affiancati e paralleli; le altre dita sono disposte ad anello sulla spalla.
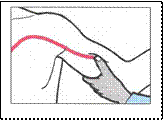 Compressione dell'arteria omerale (emorragia parte bassa del braccio, avambraccio, mano).
Compressione dell'arteria omerale (emorragia parte bassa del braccio, avambraccio, mano).
Si comprime la faccia interna del braccio contro l'omero o con il pollice o con le dita lunghe. Con l'altra mano si solleva verso l’alto il braccio della persona.
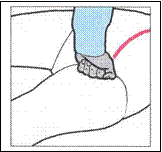 Compressione dell'arteria femorale (emorragia dell'inguine o arto inferiore).
Compressione dell'arteria femorale (emorragia dell'inguine o arto inferiore).
La persona deve essere distesa a terra in posizione supina.
Se l'emorragia è all'inguine o in un punto molto alto della coscia, stando in ginocchio di fianco alla persona si comprime nella piega inguinale col pugno chiuso premendo con tutto il peso del corpo verso il bacino.
Se l'emorragia è in parti più basse dell'arto inferiore si preme sulla faccia interna della coscia contro il femore.
Esiste infine un punto di compressione anche nel cavo del ginocchio (arteria poplitea) per sanguinamenti che interessano il polpaccio, la caviglia o il piede.
Per emorragie al capo si può comprimere la carotide, ma questo punto di
compressione sta andando in disuso perché il rischio di non irrorare più il cervello è molto elevato.
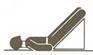
In generale è utile ricordare che se si hanno emorragie nelle parti alte del corpo si consiglia la POSIZIONE SEMISEDUTA, mentre se si hanno emorragie nelle parti basse è consigliabile la posizione orizzontale a gambe sollevate.
ATTENZIONE PERO’ ALLE VITTIME CHE OLTRE AD AVERE FERITE HANNO ANCHE FRATTURE, IN QUESTO CASO E’ BENE NON FARE MOVIMENTI CHE POTREBBERO AGGRAVARE LE FRATTURE.

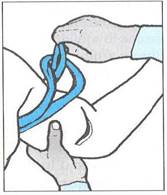
Il laccio emostatico arterioso va utilizzato solo nel caso di emorragie gravi agli arti e in casi estremi, in quanto l’utilizzo può risultare rischioso.
Viene usato solo se:
N.B. In caso di schiacciamento di un arto, il peso, che grava sulla parte del corpo, provoca già di per sé ischemia della zona compressa. NON si applichi il laccio, ma si chiami con urgenza il Soccorso Avanzato.
Il peso dovrebbe essere spostato solo in presenza di personale sanitario qualificato.
Solo in casi estremi, se l'attesa si prolunga (intorno alle 6 ore), si può dover intervenire preparando un laccio prima di sollevare il peso.
Se non si dispone di un laccio in alternativa si possono usare strisce o cinture di stoffa, cravatte, foulard, ecc.
NON bisogna usare spaghi, cordoni, fili di ferro, calze di nylon o comunque simili materiali penetranti.
Il laccio si applica tra la lesione ed il cuore, a cappio come mostrato in figura. Si applica solo al di sopra del gomito (braccio) e al di sopra del ginocchio (coscia).
NON serve e NON si applica MAI all'avambraccio e alla gamba.

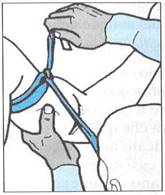
REGOLA IMPORTANTE: scrivere su un biglietto o sul colletto della camicia o comunque in modo visibile la frase "PORTATORE DI LACCIO" e l'ORA ESATTA in cui esso è stato apposto.
Il laccio, quando messo, non si toglie mai: deve essere tolto solo da un medico o comunque in un Pronto Soccorso.
Nel caso di un’amputazione totale o di una amputazione parziale (una parte di arto risulta amputata, ma è ancora parzialmente legata al corpo) bisogna intervenire sia sulla persona, che avrà un’emorragia in corso da arrestare, sia provvedere a cercare e trattare la parte amputata.
Trattamento della parte amputata:
Dall'orecchio: OTORRAGIA - dall’orecchio può uscire sangue o un liquido rosato, in ogni caso il materiale che esce dall'orecchio, in seguito ad un trauma, può far sospettare ad una frattura della base cranica. Non bisogna muovere la persona ma lasciarla come si trova (se è posta su un fianco dalla parte lesa, questa posizione favorisce la fuoriuscita di liquidi o sangue), non bisogna ostacolare la fuoriuscita di sangue/liquido e non bisogna posizionare tamponi. E’ indispensabile chiamare il 118 e nell'attesa monitorare i segni vitali.
Dal naso: RINORRAGIA - abbinata spesso ad otorragia, è la fuoriuscita di sangue proveniente dall'interno della cavità cranica in seguito a un trauma cranico.
Non bisogna applicare tamponi, ma lasciare che il sangue fuoriesca liberamente. Eventualmente si può applicare del ghiaccio sulla fronte.
E’ indispensabile chiamare il 118 e nell'attesa monitorare i segni vitali.
EPISTASSI - è il comune "sangue dal naso" (fuoriuscita di sangue in assenza di trauma cranico). Bisogna comprimere la narice che sanguina, tenere la testa inclinata in avanti, applicare impacchi freddi su fronte e radice del naso.
N.B. : non è consigliabile usare tamponi emostatici per sanguinamenti modesti, perché tendono ad attaccarsi al coagulo sul punto di lesione e quando si tolgono può riprendere l'emorragia.
Dalla bocca: EMOFTOE - sputo sanguigno proveniente dalla bocca. Può essere dovuto a introduzione di corpi estranei, ad una estrazione dentaria, a fratture del volto. Bisogna applicare ghiaccio e un tampone imbevuto di acqua ossigenata sulla lesione.
EMOTTISI - sbocco sanguigno, espulso con la tosse. Si tratta di materiale che proviene dall'apparato respiratorio e può comparire rosso e schiumoso. Può essere di origine traumatica (es. frattura costale) o di origine patologica (es. tubercolosi). Non bisogna dar nulla da bere o da mangiare, bisogna contattare il 118 e monitorare i segni vitali. Se la persona è cosciente la si mantiene in posizione semiseduta.
EMATEMESI - sangue proveniente dall'apparato digerente emesso con il vomito. Può essere rosso vivo se emesso subito all'esterno (es.: rottura di varice esofagea) oppure di colore marrone scuro se è stato digerito nello stomaco (es.: ulcera sanguinante).
Bisogna contattare il 118, monitorare i segni vitali ed eventualmente applicare una borsa di ghiaccio sullo stomaco.
Dall'intestino: RETTORAGIA - sangue rosso che compare a striature sulle feci. Proviene dall'ultimo tratto dell'intestino (es.: polipo rettale) e può anche presentarsi come un gocciolamento nel caso di rottura di emorroidi. E’ necessario recarsi in Ospedale per accertamenti.
MELENA - sangue proveniente da parti alte del tubo digerente; compare digerito, di colore scuro come la pece, consistenza di fondi di caffè e di odore fetido.
Bisogna provvedere al trasporto d'urgenza in Ospedale, in quanto è sangue che proviene da un’importante emorragia interna. Bisogna prestare attenzione perché la persona potrebbe manifestare uno stato di shock. La persona va trasportata in posizione orizzontale con le gambe sollevate.
Dalle vie urinarie: EMATURIA - sangue misto alle urine. Può dipendere da fatti traumatici o da situazioni patologiche. L'urina può essere vistosamente rossa o color marsala. Ci può essere ematuria anche non visibile ad occhio nudo soprattutto per cause patologiche. In seguito a sintomi come minzioni frequenti e dolorose, consultare un medico ed eseguire esami di laboratorio.
Dall'apparato genitale femminile: METRORRAGIA - il sangue compare all'esterno attraverso la vagina, (fuori dal periodo mestruale). Può trattarsi di un polipo, di un fibroma o di un aborto. Bisogna contattare il 118, mantenere la persona in posizione orizzontale a gambe sollevate. Non bisogna introdurre tamponi in vagina, ma solo provvedere ad un tamponamento esterno. Si può applicare ghiaccio sul basso ventre (non più di 20 minuti).
Contusione: Si tratta di una perdita di sangue sotto pelle. Si parla di "ecchimosi" se si ha un normale livido, mentre di "ematoma" se si ha una raccolta di sangue nei tessuti molli.
Bisogna applicare ghiaccio nelle prime 12-24 ore per arrestare il versamento, mentre in seguito si può trattare la zona con una borsa dell’acqua calda per favorire il riassorbimento.
In caso di contusioni estese bisogna prestare attenzione al rischio di infezioni. Se c'è difficoltà di riassorbimento è utile consultare un medico.
Perdita di sangue in cavità: si tratta di una situazione gravissima che richiede l’immediato allertamento del 118! NON si vede uscire sangue che rimane all'interno del corpo nella cavità in cui l'organo sanguinante è contenuto o che si infiltra fra i tessuti (es. muscoli), ma ci si accorge del problema perché la persona ha una serie di segni e sintomi che sono tipici dello stato di shock:
Può essere di origine traumatica (es.: rottura della milza, del rene, frattura del femore) oppure di origine patologica (es.: ulcera gastrica perforata). Una emorragia interna va sospettata quando compaiono i segni e sintomi dello shock, l’infortunato peggiora rapidamente e questa situazione è priva di un'altra causa apparente.
La persona va mantenuta sdraiata con le gambe sollevate in posizione antishock, ben coperta (la persona non deve sudare, evitare di applicare borse calde) e va immediatamente chiamato il 118.
In attesa dei soccorsi bisogna monitorare i segni vitali e non somministrare alcolici, caffè o stimolanti per il cuore.
La cute
L’APPARATO TEGUMENTARIO
La pelle riveste per intero il corpo umano ed in corrispondenza degli orifizi naturali prende il nome di mucosa. E’ un organo vivo, impermeabile, impenetrabile dai germi.
Procedendo dalla superficie del corpo verso l’interno è composta da:
Le unghie e i peli sono annessi della cute.
LA FERITA è l'interruzione della continuità della cute (può interessare anche i piani sottocutanei e profondi).
Le ferite possono essere: – abrasioni : lesioni superficiali da corpo tagliente
La gravità delle ferite si giudica considerandone:
TRATTAMENTO DELLE PICCOLE FERITE
ATTENZIONE: è sempre bene autoproteggersi usando guanti e facendo attenzione agli schizzi di sangue negli occhi :
Sono sempre gravi e si portano in Pronto Soccorso Ospedaliero:
Se è una ferita che mette in comunicazione il polmone con l'esterno la ferita appare “soffiante", si tratta di una situazione grave nota come "pneumotorace" che richiede l’intervento del 118.
In attesa del soccorso qualificato si può limitare il danno ricoprendo la ferita con una garza sterile e sovrapponendo uno strato di materiale impermeabile, il tutto va fermato sui bordi con del nastro avendo l’accortezza di lasciare un angolo libero.
E’ utile ricordare che se la ferita è stata provocata da un corpo estraneo penetrante e perforante questo non va assolutamente tolto e che non si deve introdurre alcunché nella ferita.
La guarigione delle ferite avviene quando si forma la crosta ed il tessuto di granulazione senza comparsa di sintomi di infezioni (lasciare la prima medicazione per un paio di giorni prima di toglierla).
La ferita si infetta quando entrano germi e si riproducono. I sintomi di una ferita infetta sono:
TETANO
Infezione dovuta alla penetrazione nella ferita di un batterio molto pericoloso, anaerobio (vive in assenza di ossigeno) e sporigeno (produce spore, forme di resistenza in cui si trasforma il batterio quando le condizioni in cui vive diventano sfavorevoli, sono formazioni molto resistenti che si trovano nella terra, nel letame, nella sporcizia, nella polvere, nella ruggine ecc.).
Se la spora entra nella ferita il germe si sviluppa e si riproduce emettendo tossine che attaccano il sistema nervoso.
Incubazione: da 2-3 giorni fino a 20-30 e anche più.
Segni e Sintomi: Irrigidimento dei muscoli facciali, inchiodamento della mandibola, contrazioni dolorosissime, che dai muscoli della faccia si estendono al tronco. Rischio di morte per asfissia (paralisi dei muscoli respiratori).
Primo Soccorso: contattare immediatamente 118.
Con la vaccinazione si provoca una IMMUNITÀ ARTIFICIALE con significato preventivo.
Si introducono germi attenuati o uccisi o le loro tossine (ANTIGENI) in un organismo umano in buona salute. L'organismo non si ammala ma produce ANTICORPI contro ciò che è stato iniettato; nel caso del tetano produce attivamente ANTICORPI contro la tossina tetanica. Perché si formino gli anticorpi ci vuole un po' di tempo. L'effetto non è immediato, ma DURATURO.
Se un individuo vaccinato si ferisce (sia per lesioni gravi che per lesioni banali come punture di spine, escoriazioni), anche se viene in contatto col microrganismo, non corre rischio di contrarre il tetano.
Se si ferisce un individuo non vaccinato e se la ferita è a rischio, si usa fare il siero antitetanico. Il siero che si inocula è preparato da sangue di individui che contengono già anticorpi (soggetti preventivamente vaccinati). La sieroprofilassi, al contrario della vaccinazione, dà una immunità passiva in quanto l'organismo riceve anticorpi già pronti, non se li costruisce. L'effetto è immediato ma gli anticorpi ricevuti passivamente sono destinati ad estinguersi in breve tempo (15-20 giorni); la durata è breve.
NON ha quindi significato preventivo, ma serve solo in caso di ferita sospetta per persone non vaccinate.
CORPI ESTRANEI
Molti insetti introducono nella pelle un pungiglione, altri il loro siero velenoso.
Si definisce ustione una lesione patologica dei tessuti, principalmente dovuta a trasferimento di energia termica, da una fonte di calore al corpo umano. Le ustioni si dividono in:
La gravità delle ustioni si valuta in base ad alcuni parametri:
La profondità dell’ustione condiziona il grado di gravità totale della lesione; l’estensione e la localizzazione della zona ustionata condizionano la gravità delle condizioni generali della persona.
Per quanto riguarda la profondità, le ustioni vengono distinte in 3 gradi:
Ustioni di I grado: interessano lo strato più
superficiale della pelle (epidermide). Si ha un arrossamento della pelle detto eritema; tipico è l'eritema solare.
Ustioni di Il grado: interessano strati più profondi
della pelle (epidermide e derma). Si ha di solito presenza di vescicole (flittene) piene di liquido plasmatico. Se si rompono c'è rischio di infezione.
Ustioni di III grado: si ha la necrosi (morte) della
pelle a tutto spessore e l'interessamento degli strati sottostanti; sono ustioni in cui vengono lesionati anche i muscoli e le terminazioni nervose, quindi sono ustioni che dopo un dolore immediato non provocano ulteriore dolore.
N.B. La gravità di una ustione non dipende solo dal suo grado, ma anche dalla estensione della zona ustionata e dalla zona colpita. Più è estesa l'area ustionata, più la vita della persona è in
pericolo. Ustioni che colpiscono più del 30% della superficie totale del corpo di un adulto, e il 20% di un bambino sono molto gravi. Se nell'adulto supera il 60% l'ustione è mortale.
Per valutare l’estensione delle ustioni è necessario applicare la cosiddetta “regola del nove”:
ADULTO:
Altri fattori che concorrono a determinare la gravità e le conseguenze di una ustione sono:
Volto e collo: coinvolgimento delle vie aeree, rischio di edema con occlusione delle vie respiratorie;
Mani e piedi: coinvolgimento di tendini, vasi e nervi, impotenza funzionale; Ascelle e inguine: cicatrici che retraendosi limitano la motilità degli arti;
Arti inferiori: viene a mancare l’area da cui il chirurgo plastico preleva la cute per il trapianto.
Complicanze delle ustioni sono le infezioni (anche tetano), la disidratazione (la pelle danneggiata non può più ostacolare la perdita di acqua dal corpo), il rischio di shock, gli ustionati gravi rischiano blocco renale.
Ustioni I grado: applicare acqua fredda o ghiaccio.
Ustioni di Il grado:
ATTENZIONE: NON applicare pomate, né olio, né grassi - NON usare disinfettanti - NON
somministrare alcolici.
Prima di procedere al trattamento della vittima è bene ricordare che è utile:
Raffreddare con acqua la parte
Ustioni alla bocca e alla gola dovute alla ingestione di bevande bollenti.
Ustioni alle vie respiratorie causate anche da inalazione di aria caldissima.
In questi casi si corre il rischio di edemi che possono occludere le vie respiratorie.
Il congelamento è una lesione locale da freddo. Sono colpite soprattutto le estremità: mani, piedi, naso, orecchie.
Segni e sintomi: - la parte è prima bianca, poi tende al bluastro
Nei casi più gravi si possono avere flittene ed all'ultimo stadio anche necrosi dei tessuti.
È l'effetto del freddo intenso e protratto su tutto l'organismo. La vasocostrizione cerebrale determina dei segni premonitori quali fiacchezza fisica e mentale, irritabilità e irragionevolezza, tremito, difficoltà di vista e di parola, tachicardia, torpore. Il quadro poi si aggrava con insorgenza di sonnolenza fino al coma, respiro lento fino all'arresto, polso debole.
L’apparato locomotore è l'insieme degli organi che permettono il sostegno, il movimento e la protezione di parti del nostro corpo. È costituito da 3 componenti: scheletro, articolazioni e muscoli.
Lo scheletro è formato da circa 206 ossa che, in base alla forma, si dividono in ossa lunghe (ad esempio il femore), piatte (ad esempio lo sterno), brevi (ad esempio le ossa del polso).
Le ossa al loro interno contengono midollo osseo: si distinguono il midollo osseo rosso che rigenera continuamente le cellule del sangue (funzione emopoietica) e il midollo osseo giallo che è formato da tessuto adiposo e ha funzione di riserva energetica. Il midollo osseo rosso è presente in tutte le ossa dei bambini; nell'adulto rimane nelle ossa spugnose (ad es. coste, vertebre, sterno) mentre il midollo osseo giallo si trova nelle cavità midollari delle ossa degli arti.
Il tessuto osseo è irrorato da vasi sanguigni ed è ricco di terminazioni nervose.
Lo scheletro è costituito dal cranio, dalla colonna vertebrale, dalla gabbia toracica, dagli arti superiori e da quelli inferiori.
Gli ARTI SUPERIORI sono collegati al tronco tramite la cintura scapolare o toracica (formata da due ossa: scapola e clavicola). L’omero è l’osso del braccio, seguono radio e ulna, ossa dell’avambraccio, ed infine le ossa della mano (ossa tarsali, metatarsali e falangi).
Gli ARTI INFERIORI sono collegati al tronco tramite la cintura pelvica o bacino (formata dalle ossa dell’anca).
L'osso sacro, parte terminale della colonna vertebrale si incastra posteriormente fra le due ossa dell’anca.
Il femore è l'osso della coscia; seguono tibia e perone, ossa della gamba, ed infine le ossa del piede (ossa tarsali, metatarsali e falangi).
La COLONNA VERTEBRALE è formata dall’insieme delle vertebre; funge da sostegno per la porzione superiore del corpo e protegge il midollo spinale, il quale consente agli impulsi nervosi di transitare dal cervello alla periferia del corpo e viceversa.
La colonna vertebrale è formata da
33 vertebre sovrapposte impilate una sull’altra e suddivise in:
La GABBIA TORACICA è quella struttura ossea che ha il compito di proteggere organi vitali come cuore è polmoni. E’ formata da 12 paia di coste che anteriormente si articolano allo sterno, mentre posteriormente alle vertebre toraciche della colonna vertebrale. Le coste sono unite allo sterno tramite formazioni elastiche chiamate cartilagini costali; tali formazioni sono indispensabili per conferire elasticità alla gabbia toracica e consentirle di espandersi durante la respirazione.
Il CRANIO è quella formazione ossea che costituisce lo scheletro della testa. E’ formato da una serie di ossa che formano una scatola chiusa, il neurocranio, in cui è contenuto e protetto l’encefalo, e da una serie di ossa che formano lo scheletro della faccia (splancnocranio).
Le ARTICOLAZIONI rappresentano il punto di unione fra le ossa. Si possono distinguere tre tipi di articolazione:
I MUSCOLI sono organi elastici e contrattili, formati da tessuto muscolare, specializzato nello svolgere l'attività meccanica della contrazione; il loro funzionamento dipende dal sistema nervoso.
Nel corpo umano si individuano 3 tipi di muscoli:
Per frattura si intende l'interruzione della continuità di un osso per causa traumatica o patologica (la frattura in questo caso non è provocata da un trauma,ma da una patologia come l’osteoporosi)
Le fratture possono essere classificate in:
incompleta |
completa |
completa |
completa |
completa |
chiusa |
composta |
scomposta |
composta |
scomposta |
|
chiusa |
chiusa |
aperta |
aperta |
Regola generale: ogni trauma agli arti va sempre trattato come possibile frattura. Non bisogna fare diagnosi e comportarsi sempre come per la situazione più grave!
Le fratture agli arti si trattano come di seguito riportato:
ATTENZIONE: se l’arto appare deformato non bisogna cercare di raddrizzarlo perché si potrebbe aggravare la situazione; tale manovra, che in gergo viene chiamata riduzione della frattura, può essere eseguita solo da personale sanitario. Ridurre una frattura senza esserne capaci potrebbe risultare pericoloso in quanto con i monconi ossei si potrebbero danneggiare i muscoli o lesionare i vasi sanguigni.
ATTENZIONE: le fratture aperte (esposte) si infettano facilmente e si devono proteggere coprendo la parte lesa con garze sterili o un telo pulitissimo. E’ indispensabile chiamare il 118, NON disinfettare e NON tentare manipolazioni di alcun genere.
METODI DI IMMOBILIZZAZIONE DI FORTUNA
L'immobilizzazione provvisoria con mezzi di fortuna può rendersi utile e anche necessaria in particolari situazioni ambientali .
Altrimenti per lesioni gravi e in sedi del corpo che richiedono il sollevamento della persona dal suolo è indispensabile chiamare il118.
1. Porre un cuscinetto o uno spessore sotto l'ascella
2. Ripiegare l'avambraccio sul petto, con la mano portata verso la spalla sana
Si può mantenere il braccio disteso lungo il corpo e si immobilizza con 2 metodi: Metodo 1: infilare due anelli di stoffa nelle braccia della persona,
portarli in su fino alle spalle e legarli dietro alla schiena (fig. a);
Metodo 2: ricavare da un foulard o da un largo triangolo una striscia di stoffa; attorcigliarla su se stessa e posizionarla dietro alla nuca in modo da far passare i due capi sotto le ascelle verso il dorso della persona; legarli insieme con lieve trazione. (fig. b)
La persona ha dolore all’ inspirazione, difficoltà respiratoria (dispnea), tosse dolorosa senza espettorato; talvolta il traumatizzato sputa sangue (emottìsi); si deve segnalarlo al 118 ed ai soccorritori.
Sistemare la persona nella posizione semiseduta, aiutandolo a trovare la posizione meno dolorosa, possibilmente sul Iato leso (per permettere il funzionamento del polmone dal Iato sano).
AI cittadino comune spetta solo la chiamata al soccorso qualificato. Solo in casi estremi, in situazioni particolari di emergenza si può procedere ad immobilizzare usando l'arto sano come stecca e ponendo legacci in vari punti sotto e sopra il punto di lesione. In caso di frattura molto alta si dovrebbe usare una stecca di fortuna che arrivi fino all'ascella.
La persona non può alzarsi, non può muovere l'arto fratturato; presenta la rotazione del piede verso l'esterno. Potrebbe avere dolore costante in sede di frattura. Il soccorritore non muova la persona, chiami soccorso qualificato anche per sollevarlo dal suolo. Lo copra, nell'attesa, e lo assista.
Il traumatizzato denuncia dolori all'anca e alla regione inguinale o sacrococcigea (porzione terminale della schiena). Non muovere la persona.
Chiamare soccorso qualificato e posizionare la persona distesa con le gambe flesse.
La colonna vertebrale è formata da 33-34 vertebre i cui fori sovrapposti formano un canale entro cui scorre il midollo spinale. Il midollo spinale è il prolungamento dell’encefalo nel tronco del corpo da cui originano tutti i nervi che innervano gli arti e il tronco stesso.
Una frattura vertebrale è sempre da considerarsi come pericolosa perché potrebbe comportare lesioni al midollo spinale.
E’ importante non fare muovere la vittima in quanto effettuando movimenti maldestri si rischierebbe di far penetrare una scheggia nel midollo spinale. Quando si ha una lesione midollare vengono interrotte sia le terminazioni nervose sensoriali che raccolgono informazioni dalla periferia del corpo e le portano al cervello sia le terminazioni nervose che dal cervello portano informazioni ai muscoli e agli organi del corpo per il movimento, con conseguente paralisi di tutte le zone a valle del punto di lesione.
Primo Soccorso: NON MUOVERE la persona. Lasciarla DOVE si trova COME si trova NON praticare la Posizione Laterale di Sicurezza
Chiamare il 118. Il Soccorso qualificato è munito di strumenti idonei al sollevamento e al trasporto
Se la persona è INCOSCIENTE (e quindi non denuncia sintomi) si DEVE sospettare frattura di colonna solo valutando la dinamica dell'incidente.
Ricordare: cadute dall'alto (scale, impalcature, attrezzi sportivi, ecc.), rotolamenti, rovesciamenti di auto, incidenti rovinosi, tamponamenti automobilistici, tuffi in acqua bassa sono tutti incidenti a rischio.
Primo Soccorso: NON MUOVERE la persona. Lasciarla DOVE si trova COME si trova NON praticare la Posizione Laterale di Sicurezza
Chiamare il 118. Il Soccorso qualificato è munito di strumenti idonei al sollevamento e al trasporto
Se la persona è riversa in avanti sul volante, se l'auto non corre rischi e la persona respira (per valutario porre 2 dita o la faccia interna del polso sotto il suo naso), lasciarlo così e chiamare il 118
Un soccorritore occasionale può decidere una estrazione solo se l'auto e la persona corrono gravi rischi (caso di estrema necessità): in tal caso bisogna attuare una presa che mantenga in asse testa-collo-tronco e ciò richiede preparazione ed esperienza. In generale è meglio aspettare e mantenere la persona nella posizione in cui si trova.
Un colpo sopra o lateralmente alla testa può provocare una lesione superficiale al cuoio capelluto, o una tumefazione (bernoccolo) o una ferita, ma bisogna sempre tener presente che possa essere lesa anche la parte ossea. Le fratture del cranio sono determinate da urti molto forti o da oggetti contundenti appuntiti in quanto il neurocranio è una struttura molto resistente. Anche se le ossa che lo formano sono sottili e non sembrano essere particolarmente robuste con la loro disposizione ad arco scaricano molto bene gli urti e quindi si fratturano con difficoltà.
La frattura può riguardare la volta cranica che è la parte superiore, oppure la base cranica su cui poggia il cervello. Se c'è frattura della volta, questa può essere una incrinatura invisibile all’esterno, oppure può essere una frattura più marcata visibile come deformità del cranio.
In quest’ultimo caso ci possono essere schegge che si conficcano nell’encefalo e che determinano una compressione sui tessuti sottostanti o addirittura un versamento di sangue all'interno della scatola cranica (ematoma).
Se c'è frattura delle ossa della base si può avere sanguinamento dalle orecchie e/o dal naso. In caso di trauma cranico bisogna sempre temere lesioni cerebrali.
N.B. Un trauma cranico può, come si è visto, provocare lesioni esterne (fratture), ma può determinare lesioni interne riguardanti l'encefalo, gravi di per sé anche se non esiste frattura.
È un colpo, un urto e i danni che ne derivano al cervello possono essere di tipo diverso:
N.B. Non necessariamente le fratture sono più gravi delle contusioni e le contusioni meno gravi delle fratture. Può esserci infatti frattura senza nessun danno al cervello oppure può non esserci alcuna lesione rilevabile all’esterno, ma può essersi determinata una lesione interna grave.
Non basta quindi una radiografia ma sono necessari esami ed accertamenti ulteriori (risonanza magnetica, T.A.C.).
Ciò determina l'esistenza dell’ “intervallo lucido”: la persona all'inizio è cosciente, cammina, parla, risponde, poi improvvisamente può finire in COMA (incoscienza prolungata).
Il danno provocato dall’ematoma sulle cellule nervose è doppio: se c’è stata una perdita di sangue alcune cellule nervose che da tali vasi erano servite non ricevono un adeguato apporto di ossigeno e sostanze nutritive ed inoltre l’ematoma può comprimere e danneggiare le cellule nervose.
Per valutare se la persona è cosciente o incosciente e se è orientata o confusa la si può chiamare e si possono porre delle domande circa le sue generalità, le modalità dell'incidente, ecc.
Si devono valutare attentamente sintomi e segni di sofferenza generale:
Primo Soccorso: Inviare sempre in ospedale CHIUNQUE abbia ricevuto un colpo alla testa!
Cosciente: Posizione Semiseduta, testa ben ferma.
Incosciente: Posizione Laterale di Sicurezza (solo se si può escludere una lesione alla colonna vertebrale).
(NON posizione Antishock in quanto favorendo l'afflusso di sangue al cervello si aggraverebbe l'eventuale ematoma).
RICORDARE:
Il crampo è una contrattura improvvisa, involontaria e dolorosa di un muscolo o di un gruppo di muscoli. Si verifica in caso di scarsa coordinazione muscolare durante un esercizio fisico quando il corpo perde molti sali minerali e acqua a seguito di una abbondante sudorazione, di vomito persistente e diarrea o ancora durante il sonno. I crampi dovuti a perdita di sali minerali e acqua possono essere associati a colpi di calore. Generalmente i crampi si alleviano con lo stiramento del muscolo, massaggiandolo delicatamente.
Uno strappo muscolare si verifica quando uno o più muscoli sono stati superestesi o strappati in seguito ad un movimento violento od improvviso.
dolore violento ed improvviso a livello della lesione che può estendersi verso l’esterno con rigidità del muscolo e/o crampi;edema nel punto della lesione
E’ una lesione che si verifica a livello di un’articolazione quando, per la perdita temporanea dei rapporti articolari, si ha stiramento o lesione della capsula articolare e dei legamenti.
Per esempio, si può avere una distorsione alla caviglia quando il piede ruota in modo innaturale, camminando o correndo.
Alcune distorsioni sono lievi, mentre altre si associano ad una lesione estesa dei tessuti e si possono confondere con le fratture.
In caso dubbio, agire come di trattasse di una frattura.
E’ la perdita dei rapporti tra capi articolari (un capo articolare esce dalla sua sede e non rientra) per distacco violento. Si ha quando una forza di grande intensità agisce direttamente o indirettamente provocando uno spostamento anomalo dell’osso.
Può anche essere il risultato di un’improvvisa e violenta contrazione muscolare.
Le articolazioni che più facilmente sono soggette a lussazione sono la spalla, l’anca, il gomito, le articolazioni delle dita e la mandibola. In qualche caso è difficile o addirittura impossibile distinguere una lussazione da una frattura e talvolta possono essere presenti entrambe.
Se si è incerti circa la natura della lesione, si deve trattare sempre come se fosse una frattura.
Il Sistema Nervoso è il centro di comando delle attività del corpo umano. E’ costituito da:
Tale sistema provvede alla sensibilità, al movimento, al pensiero e controlla sia le attività volontarie che quelle involontarie dell’organismo.
L'unità funzionale del sistema nervoso è la cellula nervosa detta NEURONE.
Ogni neurone è formato da un corpo cellulare contenente il nucleo e da ramificazioni di diversa lunghezza (fibre nervose).
Questi prolungamenti collegano una cellula all'altra permettendo il passaggio dell'impulso nervoso che si propaga come la corrente elettrica.
Proprietà di queste cellule sono appunto l'eccitabilità e la conduttività: ricevono stimoli e trasmettono messaggi.
I neuroni sono cellule molto delicate in quanto dopo la nascita di una persona non sono più in grado di rigenerarsi: se vengono danneggiate non possono essere sostituite da nuove cellule sane, ma vengono perse per sempre.
Il sistema nervoso è suddiviso in sistema nervoso centrale (SNC) e sistema nervoso periferico
(SNP).
Il Sistema Nervoso Centrale è costituito dall’encefalo e dal midollo spinale; formazioni racchiuse e protette all'interno di strutture ossee (cranio e colonna vertebrale).
Il Sistema Nervoso Periferico è situato al di fuori delle strutture ossee e costituito da due tipi di nervi:
Il Sistema Nervoso Autonomo è la componente del sistema nervoso che controlla le funzioni motorie involontarie (respirazione, digestione, frequenza cardiaca).
(nel cranio)
(asse cerebro-spinale)
(nella colonna vertebrale)
Le strutture encefaliche somigliano ad un potente computer che riceve informazioni dall’organismo e che, a sua volta, invia impulsi in diverse zone dello stesso per poter rispondere ai mutamenti che avvengono al di fuori e dentro il corpo; ha funzione ricevente e trasmittente.
E' avvolto da 3 membrane protettive dette meningi. E’ formato da:
Si trova all’interno della colonna vertebrale e si estende dall’encefalo fino alla regione lombare della colonna vertebrale; lungo tutto il suo decorso si originano nervi che raggiungono ogni parte del corpo; funge da collegamento tra il centro e la periferia.
E’ come un grosso cavo connettore di tutte le fibre nervose che in esso confluiscono: le fibre di senso (ascendenti), che partono dalla periferia (es.: dalla pelle) e vanno al cervello provvedendo ad inviare al cervello le sensazioni; e le fibre di moto (discendenti), che partono dal cervello e vanno ai muscoli, portando ordini per il movimento.
Al contrario di quanto avviene nel cervello, le fibre sono all'esterno (sostanza bianca), mentre i neuroni (sostanza grigia) si trovano all'interno
E’ contenuto nel canale vertebrale formato dalla sovrapposizione e successione dei fori delle vertebre (33 anelli ossei disposti in colonna l’uno sull’altro a formare la colonna vertebrale).
In corrispondenza dell’intervallo tra vertebra e vertebra, dal midollo spinale partono 31 paia di nervi, detti nervi spinali, le cui radici anteriori contengono le fibre di moto, quelle posteriori le fibre di senso.
Appena uscita dal midollo, ciascuna radice posteriore si unisce a quella anteriore, a formare un nervo nel quale due fibre, pur percorrendo la stessa via, restano separate. Nel nervo le fibre di moto sono all’esterno, mentre quelle di senso sono all’interno; per questo motivo, al contrario del cervello, è composto di sostanza bianca all’esterno e di sostanza grigia all’interno.
Sono formati da fibre di senso e da fibre di moto che al di fuori della colonna vertebrale procedono affiancate, avvolte da una guaina a formare il nervo. I nervi fuoriescono a coppie, uno per Iato dal midollo spinale attraverso gli spazi che ci sono tra una vertebra e l’altra.
Le fibre di senso di ogni paio ricevono impulsi sensitivi da un dato distretto del corpo, le fibre motrici di ogni paio innervano i muscoli di quel distretto.
Il sistema nervoso della VITA di RELAZIONE che fa capo alla corteccia cerebrale ci permette il rapporto col mondo esterno attraverso le sensazioni e il movimento volontario dei muscoli scheletrici.
Il sistema nervoso della VITA VEGETATIVA regola le funzioni vitali che avvengono indipendentemente dalla nostra volontà; polmoni, cuore, reni, stomaco, intestino, vescica ecc. sono controllati da una porzione del sistema nervoso centrale e da particolari nervi periferici destinati ad organi e ghiandole.
Questo è il sistema nervoso AUTONOMO (ortosimpatico e parasimpatico) che si occupa della muscolatura liscia (ad es. i visceri). Il tessuto muscolare liscio si trova anche nella parete dei vasi sanguigni.
Orto e parasimpatico hanno effetti antagonisti sui visceri: uno eccita e l'altro inibisce.
Dal corretto equilibrio di questi due sistemi dipende l'esatta regolazione delle attività viscerali dell'organismo.
Un individuo adulto è in condizioni normali quando dispone della "vita vegetativa" e della "vita di relazione”.
Se per un trauma, o una malattia la vita di relazione viene a mancare, la persona va in INCOSCIENZA: pur continuando a vivere (vita vegetativa), è tagliato fuori dal mondo esterno. La perdita di coscienza può essere transitoria o duratura, superficiale o profonda (coma).
I fattori che possono alterare la coscienza sono:
Ricordiamo che in caso di "malore" il soccorritore non è tenuto a fare diagnosi.
REGOLA GENERALE::
Se l'incosciente è pallido: Posizione Antishock
e/o Posizione Laterale di Sicurezza
Se l'incosciente è rosso in viso: Posizione Semiseduta.
È una perdita modesta e transitoria della coscienza.
Cause: Abbassamento della pressione arteriosa, anemia, digiuno, esaurimento, permanenza in ambienti chiusi, prolungata stazione eretta, calore eccessivo, fatica, dolore fisico, emozioni, ecc.
MAI dare schiaffi
MAI dare da bere fino a che la persona non ha ripreso coscienza e può deglutire
MAI dare alcolici! (determinano la dilatazione dei vasi periferici favorendo l'ipotensione) MAI spruzzare acqua gelata sul viso
NON abbandonarlo appena sta meglio e tenerlo ancora sdraiato per un po' perché l'evento può ripetersi
N.B. : È’ una perdita di sensi passeggera che si risolve in pochi minuti non appena la persona viene sdraiata.
NON si confonda con l'arresto cardiaco in cui non si percepisce il respiro!!
È una perdita improvvisa della coscienza con arresto cardiaco seguito immediatamente da arresto respiratorio.
Cause: malattie di cuore, idrocuzione, folgorazione.
E' un cedimento delle pareti del cuore (la pompa perde energia). E' uno stato morboso analogo allo shock cardiogeno.
Shock e collasso si osservano in seguito a gravi turbe del ritmo cardiaco, ad embolia polmonare, dopo copiose emorragie, gravi disidratazioni in malattie con vomiti, diarrea e sudorazione profusa, stati tossici, shock anafilattico.
Il viso si presenta arrossato, congesto, per maggior afflusso di sangue al cervello.
Questa situazione può dipendere da cause esogene (colpo di sole, colpo di calore, intossicazione da alcolici) o da cause endogene quali l'ipertensione (valori di pressione arteriosa più alti della norma).
Sintomi e Segni: mal di testa, vertigini, ronzii, rossore al volto, stanchezza, sonnolenza
Prevenzione: evitare (nei soggetti a rischio) sforzi fisici, pasti copiosi, fatiche dopo il pasto, strapazzi ecc.
Qualsiasi sia la causa che ha determinato congestione:
È dovuto alla rottura di un vaso (ictus emorragico) o alla sua occlusione da parte di un trombo o di un embolo (ictus ischemico). In entrambi i casi la zona cerebrale interessata non riceve più sangue e va incontro a morte. Le cellule nervose morte non possono essere sostituite.
Ipertensione ed arteriosclerosi sono situazioni che possono favorire l’insorgenza di ictus cerebrali. L’arteriosclerosi è una patologia che colpisce le arterie e si manifesta con l’irrigidimento della loro parete, è un processo che normalmente si instaura con ‘invecchiamento dei vasi sanguigni.
I vasi sanguigni arteriosclerotici sono meno elastici e quindi più facilmente inclini alla rottura. Le emorragie cerebrali possono anche essere causate dalla rottura di un aneurisma.
L’aneurisma è una patologia congenita che comporta la dilatazione localizzata di un tratto della parete di un’arteria che si può rompere facilmente poiché fragile e sottile.
E' possibile anche l'Attacco Ischemico Transitorio (T.I.A.), un episodio dovuto ad una temporanea occlusione di un vaso, che si risolve in breve senza portare a necrosi la zona.
La sofferenza delle cellule nervose è evidenziata dai seguenti segni:
L'ictus più frequentemente insorge in modo repentino, senza segni premonitori e raggiunge la massima gravità nel giro di pochi minuti. Altre volte i disturbi sono inizialmente lievi (sonnolenza, debolezza muscolare, ronzii, vertigini, vomito, confusione mentale ecc.) ma tendono a peggiorare nelle 24 – 72 ore successive in modo progressivo e con un decorso intermittente.
È un'affezione cerebrale caratterizzata da fenomeni convulsivi con perdita di coscienza.
La crisi è dovuta al fatto che un gruppo di neuroni improvvisamente producono impulsi anomali. Può essere senza causa apparente (epilessia essenziale) o conseguente da una lesione del sistema nervoso originata da cause traumatiche o patologiche.
Esistono molte forme di crisi epilettica; qui ne citiamo 2 tipi:
Piccolo male: momento di "assenza" con sguardo fisso; perdita della nozione dell'ambiente esterno (più frequente nei bambini), si risolve in breve tempo.
Grande male: più grave. Si manifesta con una crisi convulsiva che prevede una serie di eventi ben precisi:
ATTENZIONE: la fase dal momento in cui la persona cade a terra al momento in cui ha le convulsioni è la fase più pericolosa in quanto la persona, che agisce completamente fuori controllo ed ha una forza notevole agitandosi potrebbe ferirsi con eventuali oggetti presenti sulla scena
ATTENZIONE: durante la crisi convulsiva non bisogna cercare di bloccare la persona ne tanto meno porle le mani in bocca per cercare di liberare la lingua eventualmente stretta tra i denti, è molto pericoloso in quanto la vittima ha una forza notevole e può fare del male al soccorritore (non è eccessivo affermare che può staccargli addirittura le dita coi denti se si cerca di infilare le mani in bocca).
La crisi non dipende da una alterazione organica.
È una "nevrosi"; nasce da una difficoltà di rapporto con gli altri e la persona esprime il suo disagio con una manifestazione plateale.
Per distinguerla dalla crisi epilettica si ricordi che:
Possono derivare da febbre, disturbi digestivi, alterazioni del metabolismo. Il bambino si irrigidisce e si inarca sulla schiena.
Può avere contrazioni. Il viso diventa congesto o cianotico e gli occhi roteano all'insù.
ATTENZIONE: normalmente durante una crisi convulsiva in un bambino i genitori sono molto agitati perché non sanno, soprattutto se è la prima volta che capita, che cosa sta succedendo e che cosa fare. Oltre che intervenire sul bambino è importante anche rassicurare i genitori.
Lo shock può essere definito come un insieme di gravi sintomi caratterizzati da una importante e generalizzata riduzione dell’apporto di ossigeno ai tessuti. Questa riduzione di ossigenazione può produrre, se prolungata nel tempo, alterazioni diffuse ed irreversibili della funzione cellulare. Il danno cellulare è secondario alla ipossia e l'evoluzione dello shock ha bisogno di un certo tempo perché si instaurino i deficit anatomici e funzionali cellulari.
Lo shock è quindi una sindrome (=insieme di più manifestazioni) caratterizzata da riduzione di ossigenazione persistente dei tessuti, con grave danno metabolico cellulare, che tende ad evolvere in tempi più o meno brevi verso l'irreversibilità.
Talvolta il termine shock viene usato in modo improprio come stato di sconvolgimento psichico, che segue un comune spavento o una forte emozione, stato che si risolve in tempo breve e spontaneamente. L’emozione, il terrore, insieme al dolore fisico intenso e prolungato rappresentano comunque concause di vasodilatazione e quindi, come vedremo, concorrono al peggioramento dello stato di shock.
Lo shock può essere determinato da varie cause:
In tutti i casi la sintomatologia è scatenata da un brusco abbassamento della pressione arteriosa con conseguente ridotto apporto di ossigeno ai tessuti del corpo.
La forza che il sangue esercita contro le pareti dei vasi sanguigni è denominata pressione sanguigna. Ogni volta che il ventricolo sinistro si contrae, spinge in circolo il sangue; la pressione creata nelle arterie nel momento dell’efflusso del sangue dal ventricolo sinistro viene denominata pressione sistolica (più comunemente nota come pressione massima). Quando lo stesso ventricolo si rilascia e si trova in fase di riempimento la pressione residua nell’albero arterioso viene denominata pressione diastolica (più comunemente nota come pressione minima).
Il movimento del sangue attraverso il cuore ed i vasi sanguigni viene denominato circolazione. Nelle persone sane la circolazione viene definita “adeguata”; questo significa che nel sistema vascolare è presente sangue a sufficienza per essere pompato e distribuito in modo efficace a tutte le parti del corpo. L’adeguato rifornimento di ossigeno e di sostanze nutritive a organi e tessuti dell’organismo, con la contemporanea rimozione dei prodotti del catabolismo (prodotti di rifiuto), viene denominato perfusione.
L’ipoperfusione (denominata anche shock) è una condizione grave, in cui vi è una circolazione inadeguata del sangue in uno o più organi o strutture anatomiche: il sangue non riesce a raggiungere e a riempire tutta la rete capillare, quindi non è in grado di liberare ossigeno ai tessuti e di rimuovere dalle cellule dell’organismo i prodotti del catabolismo.
Lo shock può portare alla morte: per questo motivo è importante comprendere che cosa sia, quando può verificarsi e come può essere scoperto e trattato per tempo. Importante è cercare di prevenirlo tutte quelle volte in cui si sospetta possa manifestarsi.
Lo shock si manifesta con una caduta della pressione arteriosa che si verifica più o meno velocemente, in base al danno subito dall’organismo. La pressione arteriosa è determinata non solo dalla forza con cui il cuore si è contratto per spingere il sangue in circolo, ma anche dal volume di sangue circolante e dal diametro dei vasi sanguigni. Si ricorda a tale riguardo che nella parete dei vasi sanguigni ci sono cellule muscolari lisce (cellule non controllate volontariamente) che provocano vasocostrizione e vasodilatazione. L’alterazione di uno di questi tre fattori, per qualunque causa, può determinare una riduzione della pressione arteriosa. Il cuore, i vasi sanguigni ed il sangue rappresentano le componenti principali dell’apparato cardio-circolatorio.
Affinché l’apparato funzioni adeguatamente, ciascuna delle tre componenti deve svolgere il proprio compito; se viene meno il funzionamento di una o più componenti, l’organismo tenterà in vari modi di compensare il malfunzionamento e di mantenere una perfusione adeguata. Tuttavia, se la causa del malfunzionamento non può essere corretta e non si può ripristinare una pressione adeguata, non è più possibile che venga mantenuta una corretta perfusione, con conseguente manifestazione di shock.
Se paragoniamo tale apparato al circuito idraulico di una casa, le sue componenti possono essere viste come una pompa (cuore), dei tubi (vasi) e al liquido in esso contenuto (sangue e non solo). Quando la pompa lavora ed i tubi non presentano guasti, il liquido circola all’interno del circuito idraulico raggiungendo tutti i piani della casa. Se la pompa non funziona bene, se un vaso si rompe o se manca il liquido non ci può più essere riscaldamento.
Lo shock si determina per varie cause che sono in grado di:
In seguito a quanto è stato appena descritto, possiamo creare una prima classificazione dei tipi di shock in base alle cause scatenanti:
E’ lo shock causato da perdita di liquidi. Pensando ai liquidi dell’organismo, non si deve pensare solo al sangue, ma a tutti i liquidi presenti nel corpo, circolanti e non circolanti, che comunque sono sempre in stretto rapporto tra di loro. Si tratta del tipo di shock più frequentemente osservato dagli operatori del soccorso.
Le cause che determinano questo tipo di shock sono le seguenti:
Il sistema nervoso nella sua componente involontaria ha il compito di regolare, tra le altre cose, anche il diametro dei vasi sanguigni, mantenendone il giusto calibro.
Il calibro dei vasi sanguigni viene regolato in base alle necessità dell’organismo: se fa caldo ad esempio i vasi sanguigni del derma della pelle vengono dilatati per fare in modo che il sangue dissipi calore all’esterno del corpo e questo non si surriscaldi, mentre se fa freddo gli stessi vasi sanguigni si restringono per ridurre inutili perdite di calore attraverso la pelle.
Lo shock causato dall’incontrollata dilatazione dei vasi sanguigni viene definito shock neurogeno. Le cause che provocano questo tipo di shock sono le seguenti:
Anche il dolore fisico intenso e prolungato può dare un rilevante contributo alla vasodilatazione.
Come per lo shock neurogeno, anche lo shock anafilattico è caratterizzato dalla dilatazione dei vasi.
La causa che scatena questo tipo di shock però è l’introduzione di una sostanza estranea nell’organismo che provoca, nell’individuo allergico, una reazione di intolleranza.
A seguito di questa reazione allergica, viene liberata nell’organismo una sostanza (istamina) che esercita una vasodilatazione generalizzata delle arterie più piccole e dei capillari.
Visto che le piccole arterie e i capillari sono numerosi e formano una rete fittissima, riescono a sottrarre molto sangue ai vasi maggiori; inoltre i capillari diventano più permeabili al plasma (parte liquida del sangue) che quindi fuoriesce dai vasi sanguigni verso i tessuti provocando edema; tale situazione aggrava ulteriormente l’ipotensione.
I sintomi dello shock anafilattico possono essere di modesta entità come manifestazioni allergiche locali o portare a situazioni più gravi (gonfiori ed edemi); uno dei casi di estrema urgenza è l’edema della glottide (porzione della laringe), che può provocare alterazioni del respiro fino all’asfissia.
Le cause che possono determinare questo tipo di shock sono le seguenti:
Come per lo shock neurogeno e anafilattico, anche la causa di questo shock è la dilatazione dei vasi.
Si manifesta in presenza di un’infezione grave, associata al rilascio di tossine che danneggiano i vasi, provocando vasodilatazione e fuga di plasma dai capillari.
Le cause all’origine dello shock settico sono:
È lo shock causato dall’incapacità del cuore di provvedere ad imprimere al sangue una spinta sufficiente alla sua corretta circolazione.
La forza delle contrazioni cardiache può essere diminuita a causa di disturbi della contrazione, del ritmo o della frequenza cardiaca.
Le cause che scatenano lo shock cardiogeno sono le seguenti:
Per avere una visione più ampia dello shock, possiamo dire che le cause di questa sindrome possono essere di tipo traumatico o accidentale.
Le cause più comuni sono:
Una seconda classificazione dei diversi tipi di shock si basa sulle alterazioni fisiologiche subite dall’organismo.
Possiamo quindi distinguere:
L’organismo avverte la diminuzione della perfusione e tende a compensarla.
Per un certo periodo i meccanismi di compenso messi in atto riescono, nonostante il problema, a mantenere un’adeguata pressione arteriosa.
Alcuni dei segni precoci dello shock sono in realtà le manifestazioni dei meccanismi che l’organismo mette in atto per cercare di compensare la caduta della pressione arteriosa: si verificherà infatti un aumento della frequenza e profondità degli atti respiratori per aumentare l’ossigenazione del sangue ed un aumento della frequenza cardiaca con conseguente aumento del flusso ematico .
Seguiranno la vasocostrizione periferica atta a deviare il sangue circolante verso gli organi vitali. Segno evidente di vasocostrizione è la comparsa di pallore e raffreddamento cutanei e, se lo shock è grave, di un aumento del tempo di riempimento capillare che può essere superiore ai due secondi (per valutare il tempo di riempimento capillare bisogna schiacciare con le dita l’unghia di un dito della mano della vittima fino a quando non diventa pallida e poi lasciarla per valutare in quanto tempo riprende un colorito roseo; in condizioni normali impiega meno di 2 secondi).
Quando l’organismo non riesce più a compensare la carenza di perfusione, ha inizio la fase di scompenso dello shock.
Si sviluppano in questa fase i segni tardivi dello shock, come la caduta della pressione arteriosa.
Lo shock entra nella fase di irreversibilità quando l’organismo ha perso la battaglia per mantenere la perfusione degli apparati e si instaurano, a seguito della protratta scarsa ossigenazione dei tessuti, danni cellulari, soprattutto a livello epatico e renale.
Anche se i segni vitali possono essere ripristinati, la persona può morire nei giorni successivi a causa della compromissione irreversibile degli organi danneggiati.
Molti dei segni e dei sintomi dello shock, sono gli stessi indipendentemente dalla causa (e quindi dal tipo) di shock. I segni seguono una progressione logica man mano che lo shock si sviluppa e peggiora.
I segni e i sintomi, in ordine di comparsa, sono i seguenti:
ATTENZIONE: nello shock neurogeno la cute si presenta invece tipicamente calda, asciutta ed arrossata poiché il sistema nervoso ha perso la capacità di indurre la costrizione dei vasi sanguigni della cute!
o NAUSEA E VOMITO: nell’organismo, che continuamente cerca di mantenere la perfusione degli organi vitali, viene a diminuire anche l’irrorazione dell’apparato digerente, causando nausea e talora vomito.
NOTA: la vasocostrizione è inizialmente utile, ma nel tempo diventa sfavorevole in quanto, a causa del rallentamento del circolo, si determinerà una mancanza di ossigeno, con conseguente accumulo di anidride carbonica dannoso per le cellule. In particolare, a causa della sofferenza delle proprie cellule, le pareti dei capillari diventano permeabili e lasciano trasudare all’esterno liquido plasmatico, con un’ulteriore perdita di liquidi.
In alcuni casi non è detto che i sintomi compaiano subito, può inoltre capitare che questi non si sviluppino secondo un ordine rilevabile durante la valutazione delle condizioni della persona.
È compito del soccorritore prevedere e prevenire lo shock.
Egli non deve mai dimenticare che ogni ferito o traumatizzato grave è potenzialmente in pericolo di shock, anche se le condizioni della persona appaiono stabili.
Nell’elenco delle cause più comuni dello stato di shock abbiamo trovato emorragie copiose, ustioni estese, ferite gravi, amputazioni, folgorazione ed altre situazioni potenzialmente pericolose.
Come per ogni soccorso, per prima cosa bisogna effettuare:
Non dimentichiamo mai, in nessun caso, che questi due punti sono fondamentali e sono il punto di inizio di ogni soccorso. Si procede poi con il:
E’ vietata la posizione antishock (posizione a gambe sollevate) nei seguenti casi, nei quali si mantiene la persona distesa orizzontalmente:
Il sole, oltre a produrre ustioni di primo grado, in particolari condizioni ambientali (clima particolarmente caldo e asciutto), può provocare un riscaldamento eccessivo della superficie corporea, con successiva imponente sudorazione e conseguente eccessiva disidratazione. In particolare il sole sulla testa può elevare la temperatura all’interno del cranio a valori che possono alterare la funzionalità delle cellule nervose, con conseguente malore e perdita di coscienza. Tale condizione è nota come colpo di sole.
ATTENZIONE: non bisogna mai provocare sbalzi di temperatura troppo rapidi (ad esempio raffreddando il corpo con bevande gelate) in quanto lo sbalzo repentino di temperatura potrebbe causare collasso cardiocircolatorio.
E’ la manifestazione più grave che si può avere quando il corpo è sottoposto ad alte temperature. Si può manifestare in persone che permangono a lungo in locali molto caldi dove c’è scarsa ventilazione ed eccessiva umidità (operai addetti alle fornaci o alle caldaie, bambini chiusi in macchina tenuta sotto il sole nel periodo estivo).
All’inizio le persone che sono colpite da colpo di calore sudano molto per cercare di mantenere bassa la temperatura, ma il sudore, a causa della scarsa ventilazione e dell’eccessiva umidità ambientale, non riesce ad evaporare.
In questa condizione la sudorazione si arresta e la temperatura del corpo aumenta repentinamente perché vengono a mancare i meccanismi di termoregolazione.
Si ricorda che la temperatura corporea deve essere normalmente di circa 37° C e che ogni variazione da questo valore comporta da parte dell’organismo la messa in atto di una serie di meccanismi (sudorazione, brividi,…) per cercare di riportare la temperatura al suo corretto livello.
Le cellule del nostro corpo per sopravvivere hanno bisogno di ossigeno. Se l’ossigeno viene a mancare le cellule prima diventano sofferenti e poi muoiono. Il tempo in cui le cellule possono sopravvivere senza ossigeno dipende dal tipo di cellula considerata: le cellule nervose, che sono anche le cellule del nostro corpo che una volta morte non possono essere sostituite, sono le cellule più delicate, che muoiono nel giro di pochi minuti, le cellule dei muscoli sono invece più resistenti e possono sopravvivere in assenza di ossigeno anche per alcune ore. L’ossigeno viene prelevato dall’aria che introduciamo nei polmoni con la respirazione. La respirazione è controllata dal cervello. L’ossigeno viene portato a tutte le cellule dai globuli rossi che ci sono nel sangue. Il sangue viene fatto circolare in tutto il corpo grazie al cuore che come una pompa lo tiene continuamente in movimento nei vasi sanguigni.
Cervello, polmoni e cuore sono i tre organi che si trovano ai vertici del triangolo della vita e che devono correttamente funzionare e collaborare per garantire il trasporto di ossigeno a tutti gli altri organi del corpo. Se uno di questi organi ha un problema e non riesce più a svolgere le sue funzioni, in breve tempo smettono di funzionare anche gli altri due e nell’organismo non si ha più trasporto di ossigeno.
Tale condizione è una condizione estremamente grave che necessita di un repentino intervento da parte di personale sanitario specializzato e altrettanto veloce ricovero in ospedale.
E’ essenziale, di fronte ad una persona che presenta alterazioni in una o più funzioni vitali, chiamare il 118 e in attesa dei soccorsi fare qualcosa per cercare di limitare e ritardare il più possibile i danni.
Il B.L.S. (Basic Life Support) laico comprende una serie di manovre che possono essere messe in atto dai soccorritori laici su persone che hanno alterate una o più funzioni vitali (coscienza, respiro) in attesa dell’arrivo di personale di soccorso qualificato.
Si tratta di una serie di semplici manovre che effettuate nel modo corretto consentono di ossigenare artificialmente le cellule del corpo riducendo i danni che si potrebbero avere in caso di una prolungata assenza di ossigeno (soprattutto le cellule del cervello e del cuore).
Il B.L.S. è una procedura precisa che consente di effettuare una serie di valutazioni e sulla base delle informazioni ricavate di agire mettendo in atto manovre che consentono al soccorritore di fare respirare artificialmente la persona (respirazione bocca-bocca o bocca-naso) e di fare pulsare artificialmente il cuore (massaggio cardiaco esterno). L’insieme delle azioni che bisogna compiere per fare respirare artificialmente una persona in arresto respiratorio e per fare funzionare il cuore in arresto cardiaco costituiscono la rianimazione cardio polmonare (R.C.P.).
B.L.S. e R.C.P. non sono la stessa cosa: l’R.C.P. comprende le manovre da compiere per ossigenare artificialmente l’organismo, mentre il B.L.S. è la procedura completa che oltre alla
Il protocollo B.L.S. è stato modificato verso fine 2015 al fine di renderlo più veloce e semplice, in quanto è stato valutata la necessità di arrivare, se necessario, quanto prima alla manovra del massaggio cardiaco . Al fondo dispensa si allega comunicazione ERC Ottobre 2015
Supponiamo di dovere soccorrere una persona che troviamo distesa a terra e che non abbiamo visto cadere a terra:
prima di avvicinarci alla persona guardiamo bene intorno lo scenario e cerchiamo di capire che cosa è successo.
Tale atteggiamento non è da considerarsi una inutile perdita di tempo, ma è indispensabile sia per proteggere il soccorritore da eventuali rischi o pericoli (ad esempio la vittima possiede un cane che potrebbe aggredirci nel momento in cui tentiamo di avvicinarci al padrone) sia per cercare di capire che cosa è successo e discriminare soprattutto se si tratta di un malore o di un evento traumatico.
VALUTARE LO STATO DI COSCIENZA: chiamo la persona da lontano ad alta voce (Signore, mi sente?), poi mi avvicino e la chiamo di nuovo pizzicandola sulle spalle. Se la persona mi risponde o quando la pizzico si muove è COSCIENTE, se non mi risponde e non si muove è INCOSCIENTE
È importante chiamare prima la persona da lontano e avvicinarsi solo in un secondo momento perché potrebbe anche solo dormire e quindi se mi avvicino bruscamente potrebbe spaventarsi e reagire in modo violento. E’ importante non solo chiamare la persona, ma anche praticarle in piccolo stimolo doloroso perché la persona potrebbe essere sorda o avere un problema per cui non mi riesce a sentire o non riesce a parlare.
CHIAMARE I SOCCORSI: se la persona è incosciente si chiama (o si fa chiamare) immediatamente il 118, se la persona è cosciente si cerca di capire che cosa è successo e le si chiede che cosa si sente prima di allertare i soccorsi.
In caso di persona incosciente è importante allertare il più tempestivamente possibile i soccorsi in quanto prima arriva il personale qualificato più possibilità di sopravvivenza ci sono. Se la persona è cosciente vuole dire che le sue funzioni vitali non sono compromesse e che quindi si può “perdere un po’ di tempo” per cercare di capire di cosa soffre e dare al 118 informazioni più dettagliate.
ARTI AL TRONCO: si sposta la persona su un piano rigido (a terra ) disponendola orizzontalmente con la pancia rivolta verso l’alto e gli arti allineati, si scopre il torace.
E’ importante mettere la persona coricata a pancia rivolta in alto su un piano rigido perché è la posizione che ci permette di valutare agevolmente se la persona respira e in caso di necessità di effettuare la R.C.P.
E’ importante scoprire il torace (nelle donne anche togliere/alzare il reggiseno) perché bisogna vedere se si solleva quando si valuta se la vittima respira e perché bisogna vedere bene dove effettuare il massaggio cardiaco esterno.
Quando si scopre una persona bisogna comunque sempre cercare di rispettarne la privacy.
ATTENZIONE: se si ha il sospetto o ci si accorge che la persona che è incosciente è stata vittima di un trauma non la si deve spostare e non la si deve toccare, ma ci si deve limitare a chiamare il 118. Spostandola si rischiano di aggravare eventuali lesioni. La manovra B.L.S. di seguito descritta vale solo per i malori, non per i traumi.
VALUTARE SE LA PERSONA RESPIRA: nella valutazione relativa a sequenza RCP è importante arrivare il prima possibile al massaggio cardiaco laddove sia necessario, esponendo il torace verifichiamo la sua espansione . Ricordiamo che questa manovra non deve proseguire oltre i 10 secondi in base a quanto sopra appena descritto
Se la persona respira normalmente in attesa dei soccorsi posso metterla in P.L.S., se non respira procedo col B.L.S.
 PRATICARE IL MASSAGGIO CARDIACO ESTERNO: il soccorritore lascia la testa della vittima ed effettua 30 compressioni.
PRATICARE IL MASSAGGIO CARDIACO ESTERNO: il soccorritore lascia la testa della vittima ed effettua 30 compressioni.
Se l’infortunato non respira il soccorritore posiziona il calcagno di una mano al centro del torace, sullo sterno tra i due capezzoli. Sovrappone l’altra mano intrecciando le dita in modo che rimangano sollevate e non comprimiano le coste. Si dispone con le braccia tese in modo da posizionare le spalle direttamente sopra le mani. In questa posizione inizia a spingere verso il basso tenendo le braccia tese e facendo leva sul proprio bacino.
Le 30 compressioni devono avere le seguenti caratteristiche:
o ogni volta che si schiaccia sullo sterno lo si deve abbassare di circa un terzo dello spessore del torace (quando lo sterno si abbassa comprime il cuore e il sangue in esso contenuto viene spinto nelle arterie)
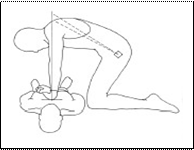
Se le compressioni sono poco profonde non si riesce a mettere in circolo il sangue e il massaggio non ha nessun effetto, se sono troppo profonde si rischia di sfondare lo sterno, se le compressioni non vengono effettuate sullo sterno nel punto corretto si rischiano di rompere o incrinare le coste.
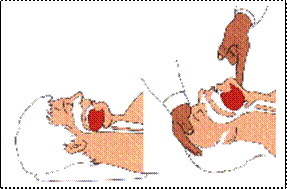
LIBERARE LE VIE AEREE: il soccorritore è in ginocchio di fianco alla vittima all’altezza del suo torace, apre la bocca della vittima per vedere se c’è qualcosa (caramella, protesi dentale staccata,….) che può ostruire le vie aeree. Se c’è qualcosa lo rimuove facendo attenzione a non spingerlo in gola, poi posiziona le dita della mano rivolta verso la testa della persona da soccorrere sulla sua fronte e le dita dell’altra mano sotto il mento. Con entrambe le mani iperestende il capo.
Quando una persona diventa incosciente e sviene tutti i suoi muscoli si rilassano. Anche la lingua essendo un muscolo si rilassa e scivola verso la gola impedendo il passaggio dell’aria.
Iperestendendo la testa si libera la gola dalla lingua.
ESEGUIRE LA RESPIRAZIONE ARTIFICIALE: il soccorritore mantenendo l’iperestensione pratica due ventilazioni. Il soccorritore deve insufflare aria nelle vie respiratorie della vittima e può avvalersi di due tecniche (bocca-bocca o bocca-naso).
Insufflazioni bocca-bocca: il soccorritore iperestende il capo della vittima come precedentemente descritto, con l’indice e il pollice della mano che ha sulla fronte chiude il naso, inspira e con la sua bocca bene aperta sulla bocca della vittima soffia per 1 secondo l’aria che ha nei polmoni (l’aria che respiriamo normalmente ha una percentuale di ossigeno del 20%, quando l’aria va nei polmoni perde un po’ di questo ossigeno, ma ne conserva ancora il 16%. L’aria che una persona espira può tranquillamente essere insufflata nei polmoni di un’altra persona che non respira in quanto è ancora ricca di ossigeno). Mentre si insuffla bisogna con la coda dell’occhio verificare se il torace si espande. Durante questa manovra bisogna proteggersi con una mascherina (in farmacia vendono apposite mascherine per la respirazione artificiale) o con un fazzoletto.
Prima di effettuare la seconda insufflazione il soccorritore si solleva e lontano dalla bocca della vittima inspira nuovamente.
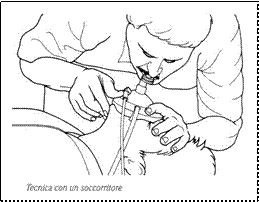
Insufflazioni bocca-naso: è una tecnica che si pratica quando la bocca della vittima è inchiodata e non si apre, o quando non si riesce ad avere un contatto bocca-bocca adeguato. Il soccorritore iperestende il capo della vittima come precedentemente descritto, con la mano che ha sul mento tiene chiusa la bocca della vittima, inspira e con la sua bocca bene aperta sul naso della vittima soffia per 1 secondo l’aria che ha nei polmoni. Mentre si insuffla bisogna con la coda dell’occhio verificare se il torace si espande. Durante questa manovra bisogna proteggersi con una mascherina (in farmacia vendono apposite mascherine per la respirazione artificiale) o con un fazzoletto.
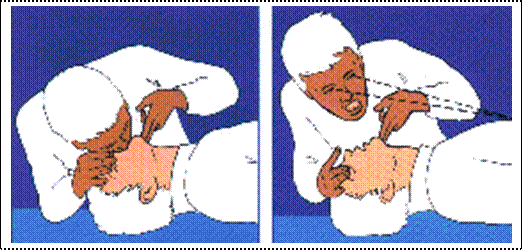
Prima di effettuare la seconda insufflazione il soccorritore si solleva e lontano dalla bocca della vittima inspira nuovamente.
Le insufflazioni devono essere delicate e non troppo violente per non danneggiare gli alveoli, durante le insufflazioni il capo deve essere ben iperesteso altrimenti l’aria rischia di finire nello stomaco.
Se il soccorritore non è disposto per autoprotezione ad effettuare le insufflazioni, si proceda solo con il massaggio senza effettuare pause.
PROSECUZIONE DEL MASSAGGIO (30) + VENTILAZIONI (2): si prosegue con la sequenza 30 compressioni + 2 ventilazioni fino a quando non arrivano soccorsi più qualificati, fino a quando non si è così stanchi da non farcela più o finchè la persona non si riprende.
ATTENZIONE: se si è in almeno due soccorritori ci si può alternare nell’esecuzione delle manovre rianimatorie (in genere ci si alterna ogni due minuti, cioè dopo 5 cicli fatti ciascuno di 30 compressioni e due insufflazioni)
NON si inizia il B.L.S. nelle seguenti situazioni:
La popolazione pediatrica si divide in due categorie:
Nei bambini le cause di arresto cardiocircolatorio sono diverse da quelle di un adulto, in quanto raramente l’arresto è causato da problemi cardiaci, ma prevalentemente da problemi respiratori (inalazione o ingestione di corpi estranei, sindrome della morte in culla, annegamento) o da traumi, proprio per questo caso esiste la possibilità di utilizzare sia la seguenza P.B.L.S. o B.L.S.
La sequenza P.B.L.S. qui di seguito riportata è simile alla seguenza B.L.S. praticata sugli adulti con le variazioni di seguito riportate:
Ai bambini e ai lattanti bisogna parlare dolcemente e toccarli sul volto, sul tronco e sugli arti.
Se si è da soli prima di chiamare il 118 si può fare 1 minuto di R.C.P.
o Il lattante può essere posizionato su un piano rigido con un piccolo spessore sotto le spalle oppure, se è sufficientemente piccolo, può essere sostenuto sull’avambraccio con le gambe verso il gomito e la testa sorretta dalla mano.
Si effettua la manovra come nell’adulto. Si ricordi per i lattanti di abbassare il pannolino e guardare la pancia in quanto la respirazione dei lattanti è diaframmatica.
Ricorda : i lattanti hanno una frequenza respiratoria molto più rapida rispetto all’adulto (possono avere anche 30 atti respiratori al minuto), nel loro caso è importante non solo valutare l’espansione toracica/diaframmatica ma anche la frequenza (in caso di dubbio possiamo utilizzare la manovra GAS : ponendo l’orecchio del soccorritore sulla bocca dell’infortunato Guardo se torace/pancia si solleva, Ascolto se dalla sua bocca escono rumori respiratori e Sento il calore del suo alito sulla mia guancia….svolgendo questa manovra per dieci secondi posso calcolare quanti atti respiratori ha il bambino/lattante in un minuto)
Il MASSAGGIO CARDIACO ESTERNO nei lattanti si effettua con tecniche diverse rispetto agli adulti.
Le compressioni devono abbassare il torace di circa 1/3 del suo diametro. La frequenza delle compressioni deve essere di almeno 100 al minuto.
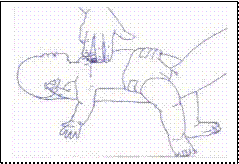
Lattante: Tecnica a due dita
Il soccorritore comprime lo sterno con la punta dell’indice e del medio facendo attenzione a non esercitare una pressione eccessiva.
Bambino: Tecnica ad una mano
Se il bambino è piccolo si massaggia come nell’adulto, ma con il calcagno di una sola mano; posiziona la mano libera sulla fronte del bambino. Se il bambino è grande si massaggia come nell’adulto.
Nel lattante, la lingua è molto grossa e rappresenta un rischio decisamente importante di occlusione delle vie aeree.
Le due insufflazioni successive saranno effettuate con tecnica bocca-bocca/naso (lattante) o bocca-bocca (bambino)
Alcuni protocolli P.B.L.S. a seguito di verifica di assenza respiro o bradipnea (bassa frequenza atti respiratori: ad esempio un lattante nei primi mesi di vita con circa 15 atti al minuto) consigliano di eseguire in seguenza e prima di un eventuale massaggio cardiaco :
Non ci sono rischi se viene applicato il protocollo BLS adulto anche in situazione pediatrica, fatto salvo la modifica dei gesti quali massaggio e gestione sia della forze per il massaggio sia del flusso d’aria relativo all’insufflazione
Se le vie aeree sono ostruite da un corpo estraneo bisogna rimuoverlo. A seconda delle condizioni della persona si procederà in modo diverso.
Manovre di disostruzione in PERSONA COSCIENTE
Se la persona tossisce la si incoraggia a continuare a tossire senza fare niente.
Se la persona fa fatica a tossire si interviene subito con 5 colpi dorsali:
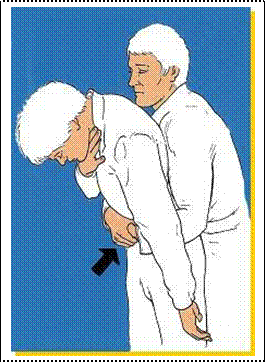
Manovre di disostruzione in PERSONA NON COSCIENTE
Se la vittima in qualsiasi momento perde coscienza si ricorre al massaggio cardiaco esterno: le compressioni favoriscono di per sé l'espulsione.
DISOSTRUZIONE DELLE VIE AEREE PEDIATRICO
Le manovre da eseguire su lattante e bambino sono diverse rispetto all’adulto. Si ricorda che come per l’adulto le manovre di disostruzione non sono efficaci per ostruzione da liquidi ma solo da corpi solidi.
Per il lattante si deve procedere con 5 pacche tra le scapole tenendo il lattante in appoggio sulle gambe del soccorritore come da figura; le pacche dovranno essere date con forza.
Se la disostruzione non è stata efficace bisogna continuare la manovra effettuando 5 compressioni come da massaggio cardiaco esterno (compressioni più lente e più profonde).
Si alterneranno 5 pacche tra le scapole e 5 compressioni fino :
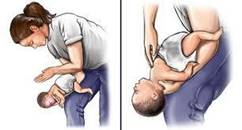
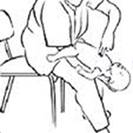
Per il bambino si deve procedere con 5 pacche tra le scapole come per l’adulto ma misurando la forza in relazione al fisico del bambino da soccorrere .
Se la disostruzione non è stata efficace bisogna continuare la manovra effettuando 5 compressioni addominali (heimlich) (attenzione alla forza usata!!).
Si alterneranno 5 pacche tra le scapole e 5 compressioni fino :
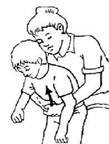
POSIZIONE LATERALE DI SICUREZZA
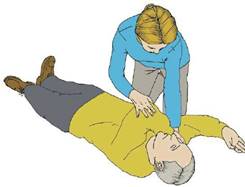 Il soccorritore è in ginocchio a fianco della persona; distende il braccio della persona che sta dalla sua parte ad angolo retto rispetto al corpo,flesso al gomito, palmo della mano in su;
Il soccorritore è in ginocchio a fianco della persona; distende il braccio della persona che sta dalla sua parte ad angolo retto rispetto al corpo,flesso al gomito, palmo della mano in su;
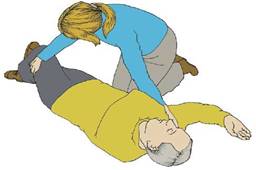 o Sul Iato opposto ripiega l'altro braccio sul torace, portandone la mano sulla spalla che sta dalla sua parte (palmo verso il basso);
o Sul Iato opposto ripiega l'altro braccio sul torace, portandone la mano sulla spalla che sta dalla sua parte (palmo verso il basso);
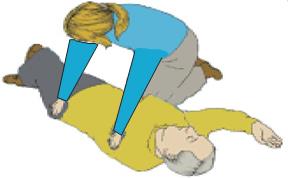 Flette il ginocchio opposto (piede mantenuto a contatto col suolo);
Flette il ginocchio opposto (piede mantenuto a contatto col suolo);
o Ponendo una mano sulla spalla e una sul bacino o sulla gamba ruota la persona verso di sé su un fianco;
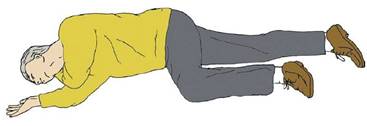
Questa posizione evita rischi di soffocamento da lingua,vomito, sangue,saliva ecc.
Permette di mantenere la pervietà delle vie aeree in quanto:
Si può utilizzare questa posizione in attesa di soccorsi o nel caso il soccorritore debba allontanarsi anche per breve tempo (per allertare il Soccorso Sanitario).
Si può praticare anche a persone coscienti in casi speciali, ad esempio: molti infortunati da soccorrere, se l'attesa del soccorso qualificato si prolunga.
Se l'attesa si prolunga oltre i 30 minuti è meglio ruotare la persona sull'altro Iato.
N.B. E' una posizione indicata per malori.
Nel caso in cui la dinamica dell'incidente faccia supporre una lesione alla colonna vertebrale NON SI PROVOCHINO SPOSTAMENTI DELLA PERSONA.
Dato l'allarme, stare vicino alla persona e controllare costantemente i suoi parametri.
Fonte: http://www.cribiella.net/file/cridispensa2016.pdf
Sito web da visitare: http://www.cribiella.net
Autore del testo: Croce Rossa Italiana – Comitato Biella – anno 2016
Il testo è di proprietà dei rispettivi autori che ringraziamo per l'opportunità che ci danno di far conoscere gratuitamente i loro testi per finalità illustrative e didattiche. Se siete gli autori del testo e siete interessati a richiedere la rimozione del testo o l'inserimento di altre informazioni inviateci un e-mail dopo le opportune verifiche soddisferemo la vostra richiesta nel più breve tempo possibile.
I riassunti , gli appunti i testi contenuti nel nostro sito sono messi a disposizione gratuitamente con finalità illustrative didattiche, scientifiche, a carattere sociale, civile e culturale a tutti i possibili interessati secondo il concetto del fair use e con l' obiettivo del rispetto della direttiva europea 2001/29/CE e dell' art. 70 della legge 633/1941 sul diritto d'autore
Le informazioni di medicina e salute contenute nel sito sono di natura generale ed a scopo puramente divulgativo e per questo motivo non possono sostituire in alcun caso il consiglio di un medico (ovvero un soggetto abilitato legalmente alla professione).
"Ciò che sappiamo è una goccia, ciò che ignoriamo un oceano!" Isaac Newton. Essendo impossibile tenere a mente l'enorme quantità di informazioni, l'importante è sapere dove ritrovare l'informazione quando questa serve. U. Eco
www.riassuntini.com dove ritrovare l'informazione quando questa serve